После удаления резецированного препарата приступают к восстановлению (Бильрот-I) или реконструкции (Бильрот-II) пищеварительной трубки. Несмотря на многочисленные экспериментальные и клинические исследования Я.Д. Витебского и представителей его школы, убедительно показавшие необходимость восстановления не только и не столько анатомической непрерывности пищеварительной трубки, сколько функциональной полноценности сформированных анастомозов, до сих пор в абдоминальной хирургии распространено представление о необходимости создания широкого соустья факультативной конфигурации для «беспрепятственного прохождения» пищевых масс из одного отдела желудочно-кишечного тракта в другой. При этом преобладающее число коллег продолжает накладывать широкие, пропускающие один, а лучше два или три пальца продольные двухрядные желудочно-кишечные и межкишечные анастомозы, недоумевая впоследствии о причинах возникновения послеоперационных анастомозита, гастростаза или демпинг-синдрома. Очевидно, экспериментально обоснованное утверждение Cannon и Murphy, относящееся к началу XX столетия, о том, что «чем более перерезано циркулярных мышц, тем больше нарушена моторика» и что «важен не столько широкий анастомоз, сколько ненарушенная функция подвижности», воспринимается как некий архаизм.
Тем не менее, на сегодняшний день общепризнанным является представление о том, что анатомическая и функциональная проходимость анастомоза являются практически различными понятиями. Наложение широкого продольного анастомоза с диаметром соустья, превышающим диаметр кишки в два или три раза влечет за собой самые негативные последствия в виде функционального нарушения проходимости и рефлюкса содержимого из нижележащих отделов в вышележащие, что объясняется несколькими причинами. При продольном рассечении стенки желудка или кишки пересекаются гладкомышечные волокна циркулярного слоя, формирующие перистальтическую волну. Соответственно зона продольно наложенного анастомоза аперистальтична. Кроме того, даже при изоперистальтическом продольном соединении двух участков пищеварительной трубки равномерного и однонаправленного прохождения пищевых масс даже теоретически трудно достижимо вследствие различия в периодичности, интенсивности, скорости и даже направлении перистальтических волн. Гипотетическая же возможность совпадения этих параметров нивелируется приходом синхронной перистальтической волны в неперистальтирующие участки пищеварительной трубки, несущие продольный анастомоз. Другая причина функционального нарушения проходимости широкого продольного анастомоза заключается именно в его чрезмерном диаметре, поскольку по закону Бернулли скорость прохождения жидкости через сечение обратно пропорциональна квадрату его радиуса, то есть при увеличении радиуса соустья в два раза по сравнению с радиусом кишки скорость продвижения жидкости по нему уменьшается в четыре раза. Известно, что кишечная стенка растяжима преимущественно в поперечном направлении. Поэтому продольный анастомоз обладает неприятным свойством постоянного зияния, что, в свою очередь, не только определяет постоянное функциональное препятствие продвижению химуса, но и маятникообразное его перемещение между приводящим и отводящим отделом, то есть к возникновению рефлюкса. Еще одним негативным следствием продольного рассечения кишечной и желудочной стенки является нарушение ее сегментарного кровоснабжения, поскольку внутристеночные сосуды в абдоминальном отделе пищеварительной трубки расположены перпендикулярно ее длиннику. Следствием закономерно возникающей в зоне анастомоза ишемии является реальная угроза как развития несостоятельности анастомоза в ближайшем послеоперационном периоде ( в противоположность весьма распространенному мнению о «большей надежности» продольных анастомозов), так и формирования рубцовой стриктуры соустья из-за склеротической дегенерации желудочной или кишечной стенки в его зоне.
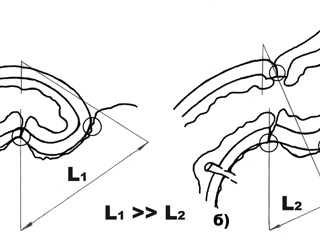
Указанных недостатков лишены анастомозы по типу «конец в конец» и поперечные анастомозы по типу «конец в бок». Анастомозы по типу «конец в конец» применяются преимущественно для воссоздания непрерывности в пределах одного отдела пищеварительной трубки, поперечные анастомозы по типу «конец в бок» - для реконструкции непрерывности пищеварительной трубки соединением различных ее отделов. Анастомоз, сформированный по типу «конец в конец», очевидно в полной мере обеспечивает анатомическую и функциональную проходимость для пассажа химуса из приводящего к анастомозу участка пищеварительной трубки в отводящий. Любопытным является то обстоятельство, что рефлюкс из отводящего от анастомоза «конец в конец» участка кишечной трубки в приводящий, как правило, не возникает. Данное обстоятельство не является артефактом: синхронные ритмичные сокращения непересеченных циркулярных гладкомышечных волокон формируют непрерывную перистальтическую волну, переходящую с приводящего на отводящий участки кишечной трубки, что дает возможность для реализации действующего в физиологических условиях закона Cannon – перистальтика и движение пищевых масс направлены от орального к аборальному концу пищеварительного тракта.
Поперечные анастомозы по типу «конец в бок» после их формирования имеют вид щели. Соустье при данном варианте анастомозирования полностью смыкается при прохождении перистальтической волны по кишке и расширяется, что, с одной стороны, обеспечивает порционное ритмичное продвижение химуса, а, с другой – препятствует рефлюксу из отводящего отдела пищеварительной трубки.
При обсуждении способа формирования гастро-дуоденоанастомоза закономерной является дискуссия о том, какое соустье предпочтительнее накладывать – «конец в конец» или «конец в бок». В последнем случае имеется в виду формирование поперечного полуклапанного гастро-дуоденоанастомоза, предложенного в 1960 году Andreoiu. Предполагается, что сформированный поперечный анастомоз будет играть роль привратника. Специальными исследованиями было продемонстрировано замедление эвакуации желудочного содержимого и отсутствие дуодено-гастрального рефлюкса при данном варианте гастро-дуоденоанастомоза. Тем не менее, мы полагаем, что порционная ритмичная эвакуация желудочного содержимого в ДПК в полной мере обеспечивается лишь функционированием дуоденальных сфинктеров (бульбо-дуоденального, супра- и инфрапапиллярного, Окснера, Прейда), но только при том условии, что ДПК будет широко мобилизована и париетальная брюшина, фиксировавшая кишку, после рассечения не будет препятствовать сокращению сфинктеров с полной амплитудой. Мы полагаем, что сами по себе попытки создать искусственно столь сложный анатомо-функциональный комплекс, каким является привратник, исходно обречены на неудачу. Наши возможности ограничены лишь созданием таких анатомических взаимоотношений, при которых компенсаторные реакции, направленные на адаптацию гастродуоденального комплекса к потере привратника, смогут реализоваться максимально быстро и эффективно. Кроме того, формирование гастро-дуоденоанастомоза «конец в бок», помимо собственно создания соустья, предполагает ушивание культи ДПК и требует большей встречной мобилизации желудка и ДПК. Достаточно решение этих задач представляет собой, особенно в неотложной хирургии, весьма непростую задачу. Поэтому нам представляется, что формирование поперечного гастро-дуоденоанастомоза «конец в бок» с предварительно ушитой культей ДПК неоправданно усложняет и затягивает проводимую по поводу кровотечения или перитонита операцию притом, что, клапанные функции поперечного анастомоза вполне сопоставимы с клапанной функцией сфинктеров ДПК, в полной мере обеспечивающих ритмичную порционную эвакуацию желудочного содержимого.
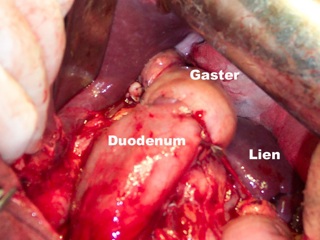
Итак, после произведенной дистальной резекции желудка приступают к восстановительному (Бильрот-I) или реконструктивному (Бильрот-II) этапу операции. При отсутствии объективных ограничений (сложность мобилизации пилоро-бульбарного сегмента и обработки культи ДПК III-IV степени, суб- и декомпенсированное ХНДП) восстановление непрерывности пищеварительной трубки следует проводить по методу Бильрот-I с наложением гастро-дуоденоанастомоза «конец в конец». Относительным противопоказанием для анастомоза по Бильрот-I может являться крайне малая подвижность культи желудка, связанная с массивным рубцово-спаечным процессом и облитерацией полости сальниковой сумки и, в значительно меньшей степени, недостаточная длина культи или ограничения подвижности ДПК. В любом случае встречным перемещением следует сопоставить культи желудка и ДПК, оценивая по прикладываемому усилию предполагаемое натяжение тканей в зоне будущего анастомоза. При наличии натяжения следует провести дополнительную мобилизацию ДПК по Кохеру и рассечение диафрагмально-селезеночной связки и левой порции желудочно-диафрагмальной связки.
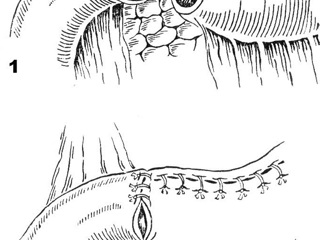
При наличии трудно преодолимого диастаза между культей желудка и культей ДПК после проведения данных манипуляций от наложения анастомоза по Бильрот-I следует воздержаться. Сама техника наложения гастро-дуоденоанастомоза представлена в многочисленных руководствах не всегда сходно, иногда – с весьма существенными различиями. Классическим методом формирования данного соустья является формирование двухрядного анастомоза «конец в конец».
В настоящее время «золотым стандартом» реконструкции пищеварительной трубки является формирование анастомозов однорядным серозно-мышечно-подслизистым швом. Многочисленными экспериментальными и клиническими исследованиями отечественных и зарубежных авторов было убедительно доказано преимущество однорядного непрерывного шва при формировании гастро-энтеро- и энтеро-энтероанастмозов. Показано, что при наложении двухрядного кишечного шва заживление происходит по типу «вторичного», а при использовании однорядного — по типу «первичного натяжения». Доказана высокая герметичность и прочность однорядного шва, вероятно, за счет сохранения адекватной гемоперфузии в зоне анастомоза. Немаловажно, что микробная проницаемость однорядного шва в эксперименте снижается, начиная с первых суток, в то время как при использовании многорядных швов такая тенденция не прослеживается даже к десятому дню. Кроме того, при формировании анастомозов однорядным непрерывным швом ни в одном случае не было выявлено явлений анастомозита, а в отдаленные сроки после операции – рубцовой стриктуры анастомоза, что является не столь уж редким явлением при использовании двухрядного шва (особенно часто при использовании в шве внутренней губы кетгута).
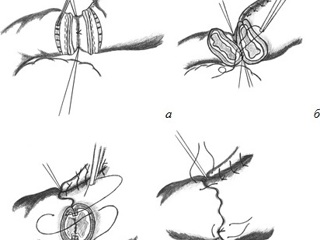
Принципиальными моментами при формировании гастродуоденального анастомоза «конец в конец» мы считаем следующие:
- наложение первым этапом по задней стенке культи желудка и культи ДПК, отступив на 0,5-1см от линии будущего анастомоза, трех адаптирующих узловых серозно-мышечных швов для нивелирования разницы в диаметрах анастомозируемых отверстий и для фиксации зоны анастомоза с обеспечением максимального удобства при его формировании;
- циркулярное иссечение серозно-мышечного футляра в 3-4 мм от среза органа по линии скрепочного шва или нахождения зажима Кохера с биполярной электрокоагуляцией сосудов подслизистого слоя, иссечение избытка слизистой оболочки, аспирация содержимого желудка и ДПК отсосом и обработка просвета органов раствором антисептика;
- в случае явного несоответствия малого диаметра ДПК диаметру анастомозируемой части желудочной культи для формирования адекватного по размерам анастомоза следует применять так называемую расширяющую пластику по Mayo-Horsley, при которой производится продольное рассечение передней стенки ДПК в дистальном направлении от среза на 1 – 2 см;
- формирование однорядного гастро-дуоденоанастомоза непрерывным серозно-мышечно-подслизистым швом рассасывающейся синтетической моно- или полифиламентной нитью 00 – 000 (Biosyn®, Polysorb® – производство Tyco®; Maxon®, Dexon® – производство D&G®; Monocryl®, PDS II®, Vicryl® – производство Ethicon®; Safil®, Monosyn®, MonoPlus® – производство B.Braun®): задняя губа анастомоза – обвивной шов от большой к малой кривизне, в области малой кривизны – захват в один вворачивающий стежок обеих стенок желудка и культи ДПК, передняя губа анастомоза – вворачивающий шов Шмидена от малой к большой кривизне; последний стежок на передней полуокружности анастомоза у большой кривизы производится по типу обвивного шва, заходя на 0,5 см дальше начала шва задней полуокружности, нити швов передней и задней полуокружностей связываются между собой;
- при наложении непрерывного шва на заднюю губу анастомоза вкол иглы производится из края на границе подслизистого (с его захватом) и мышечного слоев стенки желудка с выколом на серозе на расстоянии 0,7-1 см от края; вкол иглы в серозу ДПК производится строго симметрично выколу из стенки желудка, выкол из стенки ДПК производится на границе подслизистого (с его захватом) и мышечного слоев; при наложении шва на переднюю полуокружность анастомоза вкол в стенку желудка и ДПК каждый раз производится из края на границе подслизистого (с его захватом) и мышечного слоев с выколом на серозе на расстоянии 0,7-1 см от края; следует следить за постоянным дозированным натяжением нити: после однократного прошивания стенок желудка и ДПК ассистент одним пинцетом подтягивает нить, вторым – осаживает на нее ткани; критерием достаточного натяжения нити является, с одной стороны, плотное соприкосновение и фиксация тканей относительно друг друга, и, с другой – отсутствие побледнения тканей и тем более прорезывания нити при чрезмерном натяжении;
- проведение конца назогастрального зонда из желудка в ДПК с максимально низким его низведением (иногда – до дуодено-еюнального перехода и ниже) после наложения шва на заднюю губу анастомоза; зонд проводится: а) для декомпрессии гастродуоденального комплекса в первые 2-3 суток послеоперационного периода, б) для обеспечения максимально раннего начала энтерального зондового питания сбалансированными смесями с момента восстановления перистальтики (начало вторых суток послеоперационного периода), отказ от раннего начала зондового питания из-за опасений несостоятельности анастомоза является абсолютно необоснованным;
- наложение одиночного серозно-мышечного шва на стыке стенок желудка и ДПК в области малой кривизны («тройник», «русский замок») с прошиванием передней и задней стенки желудка и верхней стенки ДПК и дозированным затягиванием шва; наложение серзно-мышечного П-образного шва по большой кривизне на стыке шва передней и задней.
Обязательным этапом резекции желудка по Бильрот-I является проведение операции Стронга, предполагающей мобилизацию и низведение дуодено-еюнального перехода с пересечением связок Трейтца. Для этого производится широкое рассечение париетального листка брюшина слева от корня брыжейки тонкой кишки вдоль наружного края восходящей части ДПК и дуодено-еюнального изгиба. Рассекаются рубцовые тяжи и спайки, проходящие от париетальной брюшины к стенке ДПК и тонкой кишки. Рассекаются фиброзные тяжи, подходящие к стенке кишки в забрюшинном пространстве, клетчатка тупым путем отслаивается вниз. Корень мезоколон отводят в каудальном направлении. Манипуляции следует проводить с известной осторожностью во избежание ранения нижней брыжеечной вены, проходящей вблизи дуодено-еюнального изгиба снизу слева кверху и направо. Идентифицируются две ножки (правая и левая) связки Трейтца, идущие непосредственно к вершине угла, сформированного дистальной частью ДПК и проксимальным отрезком тощей кишки. Связки пересекаются на зажимах и лигируются. Дуодено-еюнальный переход низводится каудально не менее чем на 4,5 - 5 см, дефект париетальной брюшины выше кишки ушивается в поперечном направлении.
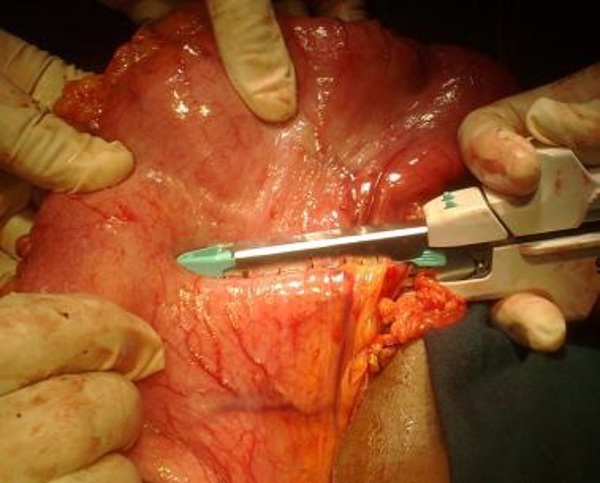
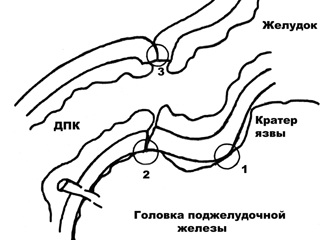
В настоящее время наличие «низкой» пенетрирующей в головку поджелудочной железы дуоденальной язвы не является противопоказанием для формирования гастро-дуоденоанастомоза «конец в конец». В случае невозможности выделения даже 5 мм задней стенки ДПК дистальнее аборального края язвы швы задней губы анастомоза проводятся через серозно-мышечный слой желудка и затем непосредственно через рубцовую ткань аборального края язвы и прилежащую стенку ДПК. Некоторые авторы в данной ситуации рекомендуют при формировании задней губы анастомоза накладывать вначале одиночные серозно-мышечные узловые швы с последующим наложением второго внутреннего ряда швов на слизистые желудка и ДПК.
Некоторые хирурги используют методику, при которой перед формированием задней губы анастомоза производится «футлярная» мобилизация слизисто-подслизистого слоя задней стенки ДПК от аборального края язвы в дистальном направлении на протяжении 0,5 – 1,0 см. Адаптирующие швы, фиксирующие культи желудка и ДПК относительно друг друга в данном случае проводятся непосредственно через рубцовую ткань язвенного кратера. Затем накладываются первый ряд серозно-мышечных швов и второй внутренний ряд слизисто-подслизистых швов. Мы используем методику, при которой первым этапом культя желудка тремя серозно-мышечными швами, проведенными через его стенку на 1,0 – 1,5 см проксимальнее линии будущего анастомоза, фиксируется к рубцовой ткани язвенного кратера, «пломбируя» его. При этом культя желудка фиксируется точно напротив культи ДПК, нивелируется разница в диаметрах среза ДПК и желудка, диастаза культей и, стало быть, потенциально возможного натяжения швов анастомоза нет.
Вторым этапом накладывается непрерывный шов задней губы анастомоза с проведением иглы и нити через серозно-мышечный слой стенки желудка, рубцовую ткань аборального края язвы и находящегося в этой проекции серозно-мышечного слоя стенки ДПК без захвата слизистой. После формирования задней губы анастомоза той же нитью формируется непрерывный серозно-мышечный шов передней губы.
По нашим многочисленным наблюдениям количество ткани культи ДПК, прежде всего – по ее передней стенке, необходимое для формирования гастро-дуоденоанастомоза (в том числе и двухрядными швами), значительно меньше, чем для ушивания культи.
Даже при отсутствии избытка передней стенки культи ДПК и немобилизованной задней стенке ДПК возможно формирование надежного однорядного анастомоза. В данной ситуации исключается деваскуляризация и ишемический некроз избытка передней стенки культи ДПК. Поэтому сам факт открытой обработки культи ДПК не является противопоказанием или показателем невозможности формирования гастро-дуоденоанастомоза, в чем мы не раз могли убедиться на личном опыте, производя резекции по Бильрот-I при «низких» язвах.
Хотим еще раз подчеркнуть, что накопленный опыт отечественных и зарубежных хирургов подтвердил необходимость и правомочность применения однорядного кишечного шва при наложении желудочно-кишечных и межкишечных анастомозов: несостоятельность анастомоза при двухрядном шве находится в пределах 4 - 23 %, а при использовании однорядного не превышает 9%. Считается, что это связано с хорошей васкуляризацией анастомоза за счет равномерного распределения давления на все участки соединяемых стенок кишки. В свою очередь обеспечение достаточного кровоснабжениея зоны анастомоза и отсутствие шовного материала (особенно – нерассасывающегося) в слизистом слое являются наиболее действенной профилактикой анастомозитов в ближайшем и рубцовой стриктуры анастомоза - в отдаленном послеоперационном периоде.
При невозможности формирования гастро-дуоденоанастомоза без натяжения (прочно фиксированный рубцово-спаечным процессом желудок), но отсутствии сложностей с обработкой культи ДПК и явлений суб- и декомпенсированного ХНДП реконструкцию пищеварительной трубки следует выполнять по методу Бильрот-II с наложением поперечного гастро-энтероанастомоза на короткой петле по методике, предложенной Я.Д. Витебским в 1976 г.
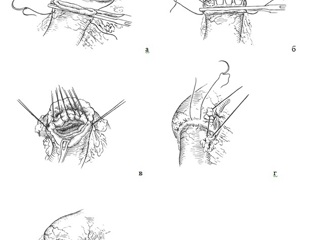
Производят ушивание культи ДПК «закрытым» способом двухрядными швами по одной из стандартных методик: линейным сшивающим аппаратом с перитонизацией двумя полукисетными серозно-мышечными швами, по способам Мойнигена или Русанова. Выполняют мобилизацию дуодено-еюнального перехода по описанной выше методике. С левой стороны от средних ободочных сосудов в бессосудистой зоне мезоколон формируется отверстие, через которое в верхний этаж брюшной полости проводится первая от дуодено-еюнального перехода петля тонкой кишки. Петля кишки ориентируется по отношению к культе желудка изоперистальтически. Накладываются три узловых серо-серозных шва на заднюю стенку желудка в 1 см от предполагаемой линии анастомоза и противобрыжеечную полуокружность тонкой кишки: большая кривизна желудка – левая стенка тонкой кишки, дистальный отдел вновь сформированной малой кривизны – правая стенка тонкой кишки, середина расстояния между предыдущими швами. Производится циркулярное иссечение серозно-мышечного футляра стенки желудка в 3-4 мм от среза органа по линии скрепочного шва или нахождения зажима Кохера, в непосредственной близости рассекается серозно-мышечный футляр тонкой кишки на 1/3 ее диаметра, проводится биполярная электрокоагуляция сосудов подслизистого слоя, вскрытие просвета органов, иссечение избытка слизистой оболочки, обработка просвета органов раствором антисептика. Формируется однорядный гастро-энтероанастомоз непрерывным серозно-мышечным швом рассасывающейся синтетической нитью 00 – 000 по методике, аналогичной формированию гастро-дуоденоанастомоза и описанной выше. За зону анастомоза в отводящую петлю максимально низко проводится назо-гастральный зонд. Со стороны малой кривизны культи желудка накладывается «русский замок», со стороны большой кривизны – П-образный серо-серозный шов. Приводящий к анастомозу участок тонкой кишки фиксируется параллельно большой кривизне и на 4-5 см проксимальнее первой линии швов двумя-тремя узловыми швами, соединяющими заднюю стенку желудка у большой кривизны и противобрыжеечную полуокружность тонкой кишки. Непосредственно над самым проксимальным швом к культе желудка фиксируется мезоколон в области «окна». Таким образом, дистальная часть культи желудка и гастро-энтероанастомоз оказываются низведенными в средний этаж брюшной полости. Принципиальным моментом наложения анастомоза является вертикальная ориентация его плоскости, что достигается дополнительной фиксацией его верхней части к мезоколон.
Наличие значительных технических трудностей при мобилизации пилоро-бульбарного сегмента и обработки культи ДПК (сложность мобилизации III-IV степени) и явления суб- и декомпенсированного ХНДП определяют с одной стороны необходимость выполнения реконструкции по Бильрот-II, а с другой – объективно высокий риск несостоятельности ушитой культи ДПК. В данной ситуации методом выбора является резекция желудка по Ру. Аналогичный вариант реконструкции используется при вмешательствах по поводу пептических язв гастро-энтероанастомоза.
28 апреля 2016 г.
Ещё больше полезной информации на нашем Телеграм-канале