Данная работа посвящена проведению описательно-сравнительного анализа серии из 33 оперативных вмешательств по поводу опухолей мосто-мозжечкового угла, проведенных в НИИ нейрохирургии им. Н.Н. Бурденко с 2010 по 2012 год, в ходе которых была применена методика эндоскопической ассистенции. Все пациенты были оперированы посредством ретросигмовидного субокципитального доступа в положении «полусидя». Применение ЭА в хирургии опухолей ММУ позволило увеличить радикальность проводимых вмешательств, снизить риск развития послеоперационных осложнений путем сохранения анатомической целостности черепных нервов и важных сосудистых образований, и обеспечением сохранности костных структур основания задней черепной ямки. Данные преимущества позволили сохранить и улучшить качество жизни пациентов с опухолями ММУ в послеоперационном периоде.
Введение.
Применение эндоскопической техники в хирургии опухолей основания черепа является одной из наиболее современных технологий на сегодняшний день. За последние 10 лет значительно возрос интерес к изучению эффективности применения эндоскопической ассистенции (ЭА) в хирургии опухолей задней черепной ямки и в частности, опухолей мостомозжечкового угла (ММУ). Несмотря на большое количество публикаций по данной теме [1-10], не существует единого мнения насчет пользы эндоскопии в хирургии новообразований данной области. При этом, лишь в незначительной доли публикаций приводится сравнение результатов применения эндоскопии со схожими по нозологическим характеристикам группами больных, где ЭА не применялась. Целью настоящего исследования являлось проведение сравнительно-описательного анализа результатов лечения в НИИ нейрохирургии пациентов с опухолями мосто-мозжечкового угла, подвергшихся оперативному лечению с применением ЭА.
Материалы и методы.
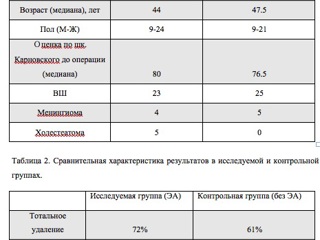
Исследуемая серия включала 33 пациентов (24 женщины, 9 мужчин), оперированных по поводу опухолей ММУ с применением ЭА в НИИ нейрохирургии им. Н.Н. Бурденко с 2010 по 2012 гг. В нее вошли 23 пациента с вестибулярной шванномой (70%), 4 пациента с менингиомами задней черепной ямки (ЗЧЯ) различной локализации (12%), а также 5 пациентов с эпидермоидной кистой (15%) и 1 пациент с липомой мостомозжечкового угла (3%). Медиана возраста пациентов составила 44 года (возрастной диапазон 15 – 68 лет). Включение пациентов в исследуемую группу осуществлялось проспективно, при условии, что удаление опухолей производилось одной бригадой хирургов (В.Ш; В.П.). Основным критерием исключения из группы служили тяжелые соматические заболевания, наличие которых могло повлиять на исход оперативного вмешательства, вне зависимости от особенностей хирургического вмешательства. Данные о пациентах отражены в таблице 1.
Для анализа эффективности применения эндоскопической ассистенции при удалении опухолей ММУ, была сформирована контрольная группа пациентов, которым также проводилось удаление опухолей ММУ без применения эндоскопии. Данная группа состояла из 25 пациентов с невриномами слухового нерва и 5 пациентов с менинигиомами ЗЧЯ (9 мужчин, 21 женщина, возраст 15-70 лет, медиана – 47,4 лет). Включение пациентов в обе группы производилось рандомизированно, с применением соответствующего программного обеспечения.
Все пациенты контрольной группы были также оперированы в период с 2010 по 2012 гг. в НИИ нейрохирургии им. акад. Н.Н. Бурденко (Табл.1).
Всем пациентам была выполнена МРТ головного мозга. У пациентов с вестибулярными шванномами и менингиомами, распространявшимися в область внутреннего слухового прохода, была выполнена КТ в «костном» режиме для оценки внутреннего слухового прохода (ВСП) на стороне опухоли и визуализации положения верхней луковицы внутренней яремной вены.
Для проведения эндоскопической ассистенции использовались ригидные эндоскопы 30° и 70° с системой линз Hopkins, диаметром 2.7 мм и длиной 12 см. Для фиксации эндоскопа при проведении эндоскопически-контролируемых манипуляций, в 5 случаях был использован механический фиксатор эндоскопа.
Послеоперационное наблюдение и выполнение контрольной МРТ головного мозга с контрастным усилением выполнялось у пациентов обеих групп через 3, 6, 12 месяцев после операции. Критерием тотальности удаления опухоли являлось отсутствие как интракраниального, так и интраканального компонента (для вестибулярных шванном) опухоли.
Для статистического анализа использовался пакет «STATISTICA for Windows v. 10». Объектом обработки являлись результаты хирургического лечения. Для проведения анализа использовались следующие методы: χ², χ² Пирсона, максимального правдоподобия χ² и др. для таблиц сопряженности. Критерием статистической достоверности получаемых данных нами считалась общепринятая величина p<0,05.
Результаты.
Все пациенты обеих групп были оперированы с применением ретросигмовидного субокципитального доступа, производимого в положении полусидя на операционном столе. При подготовке пациента к оперативному вмешательству в 23 случаях производилась установка стимулятора лицевого нерва (Medtronic NIM 3.0), не требующая применения в операционной специального нейрофизиологического оборудования и присутствия специалиста. Стойка с эндоскопическим оборудованием подготавливалась также до проведения операционного доступа, с учетом длины световода и провода камеры эндоскопа.
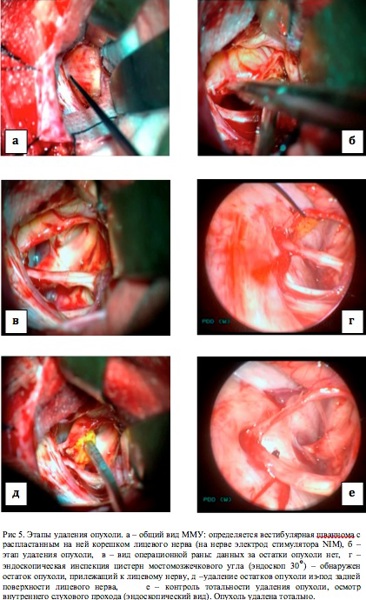
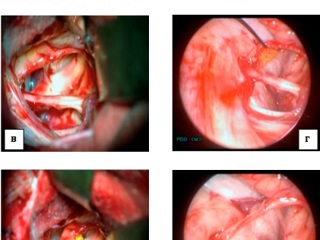
После проведения основного этапа вмешательства – удаления большей части опухоли и трепанации задней стенки внутреннего слухового прохода (ВСП), производилась эндоскопическая инспекция ложа удаленной опухоли и просвета ВСП с целью контроля тотальности удаления внутриканальной части опухоли. При удалении эпидермоидных кист мостомозжечкового угла инспекция области ВСП не требовалась, однако существовала необходимость проведения контроля арахноидальных цистерн на наличие остатков опухоли. В случае обнаружения остатков новообразования в цистернах ММУ, производилось эндоскопически-контролируемое их удаление, а также, при необходимости осуществлялся контроль положения волокон лицевого нерва под контролем эндоскопа. Необходимо отметить, что проведенная эндоскопическая инспекция устранила необходимость проведения дополнительной ретракции гемисферы мозжечка и манипуляций со нейроваскулярными структурами для инспекции цистерн ММУ, получения дополнительного угла обзора и усиления освещенности операционной раны.
В нашей основной, исследованной группе, применить эндоскопическую ассистенцию удалось у всех пациентов. В одном случае, после удаления парастволовой части капсулы холестеатомы, отмечались эпизоды нестабильной гемодинамики, сопровождавшиеся значительным снижением pCO2 крови. Данное обстоятельство потребовало ускорения проведения заключительного этапа операции и не позволило в полной мере провести эндоскопическую инспекцию цистерн мостомозжечкового угла.
Необходимо также отметить, что в 23 случаях при проведении эндоскопической ассистенции без дополнительной тракции мозжечка, был обнаружен остаток опухоли. Удаление резидуальной части опухоли выполнено у 18. В одном случае проведение тотальной резекции опухоли было затруднено ввиду наличия выраженного, распространенного в область внутреннего слухового прохода матрикса опухоли у пациентки с менингиомой задней поверхности пирамиды височной кости, в другом – крайне плотным сращением капсулы опухоли и корешком лицевого нерва у пациентки с вестибулярной шванномой. Во всех случаях дополнительной резекции опухоли нами использовалась как эндоскопическая эксплорация ложа опухоли, так и эндоскопически-контролируемые хирургические манипуляции (удаление опухоли, локация лицевого нерва в месте вхождения его во внутренний слуховой проход и пр.).
В этой группе добиться тотального удаления опухоли удалось в 72% случаев. Факторами, не позволившими произвести тотальное удаление опухоли, были не технические характеристики микрохирургической техники или эндоскопа, а особенности роста опухоли, ее распространение на основание черепа и интимное сращение с нейроваскулярными структурами. Последний факт во всех случаях был выявлен только при помощи эндоскопической ассистенции.
Более важным является тот факт, что в 70 % случаев только эндоскопическая ассистенция позволила выявить остаток опухоли. Например, у пациентов с вестибулярными шванномами, именно применение методики позволило на интраоперационном этапе обнаружить остаток опухоли во внутреннем слуховом проходе, убедиться в безопасности планируемого дополнительного рассверливания задней стенки внутреннего слухового прохода и удалить остаток опухоли под контролем эндоскопа. У пациентов с холестеатомами мосто-мозжечкового угла применение методики позволило выявить и удалить недоступные обзору микроскопа фрагменты новообразования (нередко находившиеся на задней поверхности корешков черепных нервов).
Данные манипуляции, несомненно, также имели важное значение для предотвращения развития послеоперационного асептического менингита.
При сравнении основной и контрольной групп пациентов по частоте развития пареза лицевого нерва, данное осложнение чаще отмечалось у пациентов из контрольной группы (p=0,0035). При этом, за благоприятный исход принималась оценка от 1 до 2 баллов по шк. Хаус-Бракманн, остальные результаты (3-6 баллов) оценивались, как развитие значимого пареза лицевого нерва.
Также в контрольной группе пациентов отмечалась меньшая радикальность удаления опухоли (в 57% по данным контрольной МРТ отмечался остаток опухоли) по сравнению с исследуемой (30% вмешательств носили субтотальный характер), при проведении теста χ2 показатель p=0,0179 (Табл. 2).
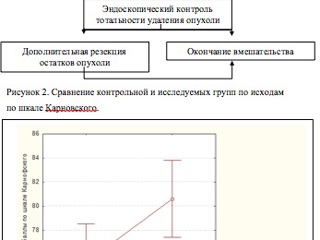
При проведении анализа исходов по шкале Карновского, медиана оценки качества жизни у пациентов контрольной группы равнялась 75,33 (ст. отклонение ± 8,60), в то время как у пациентов основной группы – 80,6. (Рис.2). Проведенное с помощью теста Мана-Уитни исследование показало статистическую достоверность данного отличия (p=0,01).
Обсуждение.
В мировой литературе приведено достаточно иллюстративных работ, подтверждающих эффективность применения эндоскопии в хирургии опухолей мостомозжечкового угла [1,2,3,5,8,9]. Основным преимуществом метода выделяется возможность инспекции «слепых» для микроскопа зон, в частности – внутреннего слухового прохода. Ряд авторов также выдвигает гипотезу о необязательности резекции задней стенки ВСП в случае применения ЭА [4]. Следует отметить, что данное предложение справедливо только для опухолей с незначительным распространением во внутренний слуховой проход. Поскольку таких пациентов в нашей серии не было, в 100% случаев трепанация задней стенки ВСП была необходимостью.
Несмотря на большое количество существующих публикаций, сравнение результатов лечения пациентов с применением ЭА и без нее, проводилось лишь в единичных случаях. Более того, за последние 10 лет не встречается публикаций, описывавших результаты, полученные в смешанных группах больных. Это обстоятельство может отчасти объяснить отсутствие четко сформулированных показаний к применению ЭА в зависимости от типа опухоли. По данным Y. Kumon и соавт., в группе с применением методики отмечалась как большая радикальность вмешательств, так и меньшее количество рецидивов в послеоперационном периоде [6]. Авторами не получено статистически-достоверной разницы в частоте сохранения «полезного» слуха и функции лицевого нерва. В нашей серии такая разница получена (p<0,05), что также отразилось на сравнении исходов операций с точки зрения качеств жизни пациентов. Сохранение функции лицевого являлось важным также с той точки зрения, что большинство оперированных нами пациентами являются женщинами.
На основании полученных результатов, нами отработан алгоритм проведения ЭА при удалении опухолей мосто-мозжечкового угла (Рис. 1). Следует отметить, что первичная инспекция образований данной локализации возможна только при размерах опухоли не более 20 мм. Также, применение эндоскопической техники при удалении опухолей больших и гигантских размеров нередко затруднено ввиду выраженного кровотечения. Поскольку существующий инструментарий не позволяет выполнить эффективный гемостаз при использовании только эндоскопа, хирургу приходится возвращаться к стандартной микрохирургической методике. Более того, изначально подразумеваемый субтотальный характер вмешательств в случае большого размера опухоли, делает применение ЭА нецелесообразным.
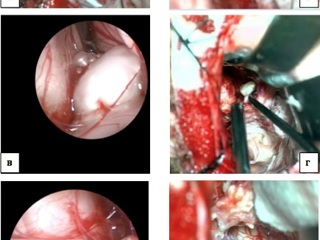
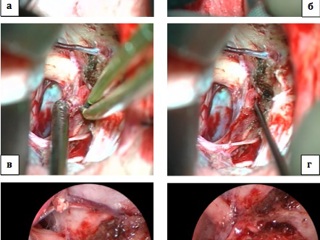
Наибольшая эффективность применения ЭА отмечалась нами в хирургии эпидермоидных кист мостомозжечкового угла. Этому способствуют особенности послеоперационного ложа опухоли – деформированный мозг на протяжении всей операции сохраняет свое положение и тем самым, создает необходимо для проведения инспекции протранство. Применение эндоскопа позволяло обнаружить фрагменты опухоли в цистернах мосто-мозжечкового угла, недоступных для инспекции с помощью операционного микроскопа (Рис. 3). Применение методики в случае удаления вестибулярных шванном позволяло инспектировать внутренний слуховой проход и в случае обнаружения остатков опухоли производить их удаление, тем самым, добиваться радикального характера вмешательства. Осмотр области трепанации задней стенки внутреннего слухового прохода с целью обнаружения костных дефектов побуждал нас применять меры профилактики ликвореи и в некоторых случаях, проводить пластику сформировавшихся дефектов (Рис. 5). При удалении менингиом задней поверхности височной кости, в том числе с распространением в область внутреннего слухового прохода, применение эндоскопической техники позволяло оценить степень инвазии опухолевой ткани в костные структуры, а также установить источник кровотечения, нередко выпадающий из «поля зрения» микроскопа (Рис. 4).
Радикальность проводимых операций зависела не только от размеров опухоли, ее связи с мозговыми структурами, но и от степени внедрения образования в область внутреннего слухового прохода. Применение ЭА было эффективным способом выявления остатков опухоли и в ряде случаев, именно проведение эндоскопической инспекции позволяло изменять тактику операции, ввиду повышения риска травматизации черепных нервов в результате дальнейшего удаления опухоли.
Эндоскопическая ассистенция является эффективной методикой, используемой в хирургии опухолей мосто-мозжечкового угла. Она позволяет провести безопасную инспекцию мостомозжечкового угла, оценить степень радикальности удаления новообразований и протяженность резекции кости в случае трепанации внутреннего слухового прохода. Данные возможности позволяют снизить риск развития послеоперационных осложнений и добиться большей радикальности удаления опухолей, а следовательно, сохранить и в некоторых случаях, улучшить качество жизни пациентов.
Одновременная работа с микрохирургической техникой и эндоскопом требует навыка, а эндоскопический вид анатомии ММУ – особого восприятия. Поэтому наш первый опыт подтверждает необходимость прохождения специального тренинга.
28 мая 2014 г.
Ещё больше полезной информации на нашем Телеграм-канале