Рассматриваются особенности и результаты применения дистальной резекции желудка при кровоточащих и перфоративных гастродуоденальных язвах. Представлены непосредственные и отдаленные результаты резекции желудка, выполненных по неотложным показаниям в сопоставлении с результатами других оперативных вмешательств. Обсуждается проблема выбора объема оперативного вмешательства при мотивированном подозрении на малигнизацию кровоточащей или перфоративной язвы желудка. Сформулирован алгоритм выбора конкретного метода операции при острых гастродуоденальных язвенных кровотечениях и перфоративных гастродуоденальных язвах.
Актуальность обсуждения
Необходимость обсуждения классической проблемы абдоминальной хирургии – дистальной резекции желудка при кровоточащих или перфоративных гастродуоденальных язвах – в начале нового XXI века определяется целым рядом обстоятельств. Прежде всего – актуальностью самой проблемы осложненных гастродуоденальных язв для современной клиники неотложной хирургии. Принято считать, что не менее 10 – 15% населения в течение жизни страдают язвами желудка и двенадцатиперстной кишки. Вопреки оптимистичным прогнозам гастроэнтерологов число больных с гастродуоденальными язвами и их осложнениями имеет четкую тенденцию к росту. При этом на фоне снижения числа плановых операций по поводу язвенной болезни одновременно в 2-2,5 раза увеличивается количество неотложных оперативных вмешательств по поводу острых гастродуоденальных язвенных кровотечений (ОГДЯК) и перфоративных гастродуоденальных язв (ПГДЯ). По сводным данным литературы за период с 1995 по 2000 год число больных с ПГДЯ в России возросло в 2,7 раза. Известно, что течение язвенной болезни осложняется перфорацией или кровотечением у 3 – 30% больных [1,2,4,5]. При этом весьма существенной (до 25-50%) становится доля больных, у которых перфорация и кровотечение сочетаются друг другом и (или) со стенозом пилоро-бульбарной зоны, когда операция в объеме простого ушивания перфорации оказывается неадекватной. Кроме того, ликвидация только осложнений язвенной болезни с последующим медикаментозным лечением больных оказывается недостаточной и малоэффективной мерой ввиду невероятно низкого комплайенса российских пациентов. В силу известных социально-экономических перипетий более 80% больных с язвенной болезнью не могут позволить себе адекватное медикаментозное, санаторно-курортное лечение и диетотерапию. Именно поэтому в настоящее время большинство пациентов-язвенников оказываются не на амбулаторном приеме у терапевта-гастроэнтеролога, а в отделении неотложной хирургии. Именно поэтому в последнее десятилетия хирурги вновь все настойчивее заговорили о необходимости выполнения первично радикальных оперативных вмешательств при язвенной болезни, осложненной кровотечением или перфорацией.
Основания для суждений
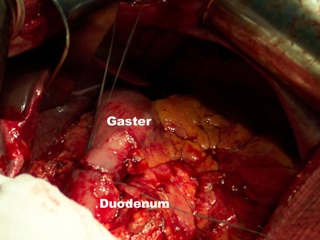
В основе настоящего сообщения находится анализ особенностей и результатов лечения 1223 больных с острыми гастродуоденальными язвенными кровотечениями (ОГДЯК) и 363 больных с перфоративными гастродуоденальными язвами (ПГДЯ) в клинике общей хирургии ММА им. И.М. Сеченова в период 1999 – 2009гг. При этом доля пациентов с осложненной кровотечением или перфорацией язвенной болезнью составила соответственно 62,8% и 89,8%, доля пациентов с осложненными кровотечением или перфорацией симптоматическими язвами составила соответственно 37,2% и 10,2%. Дистальная резекция была произведена 238 пациентам, из них по поводу ОГДЯК 181 пациенту, по поводу ПГДЯ дистальная резекция желудка была произведена 57 пациентам.
Показания и противопоказания к дистальной резекции желудка при кровоточащих или перфоративных язвах
Несмотря на возможности контроля острых гастродуоденальных язвенных кровотечений (ОГДЯК) современными средствами консервативного гемостаза, а также на выполнение при перфоративных гастродуоденальных язвах (ПГДЯ) в подавляющем большинстве случаев паллиативных операций в объеме ушивания перфорации, у значительного числа больных с ОГДЯК и ПГДЯ возникают показания к проведению первичных радикальных оперативных вмешательств по поводу язвенной болезни, осложненной кровотечением или (и) перфорацией. Так, доля пациентов с нестабильным гемостазом, требующих проведения оперативного гемостаза при ОГДЯК составила 24,1%. Доля пациентов, у которых перфорация язвы сочеталась с кровотечением и (или) с суб- и декомпенсированным стенозом, составила 31,6%. При этом источником кровотечения или зоной перфорации практически всегда являлись каллезные язвы, в анамнезе неоднократно осложнявшиеся кровотечением или перфорацией, как правило, у пациентов с отсутствием комплайентности к противоязвенной терапии. Данные обстоятельства подтверждают известный факт наличия показаний к первичной радикальной операции у ¼ - 1/3 больных с осложненной кровотечением или (и) перфорацией язвенной болезнью, поскольку последние, изолированно или в сочетании с другими осложнениями, вне зависимости от возраста пациентов и продолжительности язвенного анамнеза следует рассматривать как показатель тяжелого течения данного заболевания, не позволяющий надеяться на благоприятные результаты консервативного лечения и требующий проведения радикального в отношении язвенной болезни оперативного вмешательства. При этом под радикальностью операции при осложненной кровотечением язвенной болезни понимается: 1) достижение окончательного гемостаза или ликвидация перфорации удалением язвенного кратера и 2) необратимое угнетение базальной и стимулированной желудочной секреции дистальной резекцией не менее 2/3 желудка. Операции в объеме прошивания (ушивания, иссечения) язвы с ваготомией в различных ее вариантах не может считаться в полной мере радикальным вмешательством, поскольку прошивание язвы при ОГДЯК не гарантирует от рецидива геморрагии, ушивание или иссечение язвы при ПГДЯ не устраняет стеноз или деформацию пилоро-бульбарного сегмента; в отдаленные сроки после ваготомии, как правило, наблюдаются стойкие нарушение моторной функции гастродуоденального комплекса, а также восстановление нормацидного и гиперацидного состояния. «Переоценка ценностей» ваготомии даже у убежденных приверженцев метода в последние десятилетия связана с прорывом в фармакотерапии язвенной болезни и появившейся возможностью полного медикаментозного подавления желудочной секреции Н2-блокаторами и ингибиторами протонной помпы. И если в плановой хирургии до сих пор признан возможным выбор того или иного метода селективной ваготомии (при язвенной болезни двенадцатиперстной кишки и по весьма ограниченным показаниям), то при язвенной болезни, осложненной кровотечением (перфорацией) стало правилом выполнять стволовой вариант вмешательства в сочетании с иссечением язвы или прошиванием сосуда в язве и только при язве двенадцатиперстной кишки. Ограниченное применение в экстренной хирургии более физиологичной селективной проксимальной ваготомии, в том числе с иссечением язвы (по Burge) или с ушиванием ее (по Hill-Barker) связано с тем, что это вмешательство всегда требует достаточно высокой квалификации хирурга, а также существенных затрат времени. Кроме того, А.Ф. Черноусов (2001) и И.И. Затевахин (2000) подчеркивают, что показания для выполнения СПВ должны ставиться только на основании тщательного изучения, в т.ч. и интраоперационного, желудочной секреции, что, по понятным причинам, в экстренной хирургии весьма затруднительно. Поэтому А.Ф. Черноусов и соавт. (2001) указывают, что «селективная проксимальная ваготомия – операция выбора у всех пациентов с неосложненной, но неизлечимой язвой» [5,7].
Сравнительный анализ непосредственных и отдаленных результатов 657 операций, в т.ч. - дистальной резекции желудка, резекции «на выключение», ушивания или иссечения язвы с ваготомией (стволовая, сеоективная проксимальная) и пилоропластикой позволил заключить, что: 1) операции с оставлением кровоточащей язвы (прошивание изолированно или с ваготомией, резекции «на выключение») являются неприемлемыми по причине неадекватности достижения окончательного гемостаза и возможности послеоперационного рецидива ОГДЯК; 2) иссечения язв, дополненные различными вариантами ваготомий мало гарантируют от рецидивов язвенной болезни, а сами ваготомии неоправданно удлиняют вмешательства и, зачастую, являются причинами тяжелых послеоперационных осложнений; эффективность проводимой в условиях ОГДЯК или ПГДЯ ваготомии контролировать интраоперационно не представляется возможным; 3) объем резекции желудка, определяющий адекватность подавления кислотопродукции определяется локализацией язвенного процесса: при желудочных язвах – не менее 2/3, при дуоденальных язвах – не менее ¾; 4) выполнение стандартных, хорошо отработанных методов резекции желудка в большинстве случаев позволяют наиболее эффективно и безопасно произвести оперативное вмешательство; 5) наличие и выраженность хронического нарушения дуоденальной проходимости, а также степень трудности мобилизации пилоро-бульбарной зоны требуют пристального внимания и учета при выборе типа вмешательства с целью целенаправленной профилактики послеоперационных осложнений, прежде всего – несостоятельности культи ДПК; 6) в наименьшей степени нарушения моторно-эвакуаторной функции культи желудка характерны для резекции желудка по Бильрот-I и Бильрот-II на ультракороткой петле с поперечным анастомозом и по Ру (замедленно-порционный тип эвакуации).
Возможность выполнения неотложной дистальной резекции желудка при ОГДЯК и ПГДЯ лимитируется тяжестью состояния пациента, определяемой в первом случае преимущественно степенью кровопотери и компенсированностью постгеморрагических расстройств, в другом случае – преимущественно распространенностью и характером перитонита. При ОГДЯК резекция желудка противопоказана при величине АРАСНЕ III больше 25 баллов у больных моложе 45 лет, больше 33 баллов у больных 45 – 59 лет, больше 45 баллов – 60 – 75 лет и больше 53 баллов у больных старше 75 лет (Г.Б. Ивахов, 2006) [2]. При ПГДЯ резекция желудка противопоказана при величине Мангеймского индекса перитонита более 20 баллов, при IV-V степени операционно-анестезиологического риска (Р.А. Головин, 2009) [3].
Выбор метода дистальной резекции желудка
Характерными особенностями неотложных вмешательств при ОГДЯК и ПГДЯ являются с одной стороны имеющиеся объективные сложности, обусловленные наличием острого воспалительного процесса в периульцерозной зоне с выраженной перифокальной инфильтрацией, переходящей на соседние с желудком и ДПК анатомические структуры, что определяет сложность мобилизации резецируемого отдела гастродуоденального комплекса при субкардиальной язве желудка или постбульбарной язве ДПК. С другой стороны, характерной особенностью подобных вмешательств является необходимость коррекции имеющихся морфо-функциональных нарушений, основываясь только на данных интраоперационной оценки. Так, у большинства (71,2%) больных, оперированных по поводу ОГДЯК или ПГДЯ интраоперационно были диагностированы хронические нарушения дуоденальной проходимости (ХНДП), обусловленные дистальным рубцовым перидуоденитом, трейтцитом, проксимальным периеюнитом с деформацией дуодено-еюнального перехода и формированием его под острым углом. При этом у 25,0% пациентов было выявлено ХНДП в стадии компенсации, у 65,4% пациентов – ХНДП в стадии субкомпенсации, у 9,6% было выявлено ХНДП в стадии декомпенсации.
Закономерно, что в подобных условиях оперирования влияние на выбор того или иного метода операции должно оказывать стремление хирурга (вне зависимости от его опыта) выполнить наиболее простое и наименее продолжительное вмешательство при учете индивидуальных анатомических особенностей (трудность мобилизации резецируемого участка гастродуоденального комплекса и хронические нарушения дуоденальной проходимости), а также фактора лимита времени при острой кровопотере или перитоните. Выбор конкретного метода неотложной резекции желудка при осложненных гастродуоденальных язвах должен быть основан на оценке состояния пилоро-бульбарного сегмента и определении наличия или стадии хронического нарушения дуоденальной проходимости.
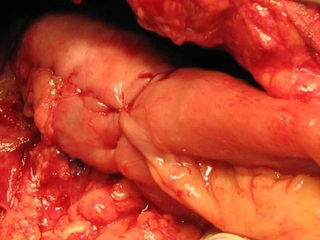
Оценка состояния пилоро-бульбарного сегмента сводится к определению возможности мобилизации пилорического отдела и луковицы ДПК в условиях перибульбарного инфильтративного и рубцово-спаечного процесса и, что не менее важно, при различной локализации и возможной пенетрации дуоденальной язвы. Последние могут явиться лимитирующими факторами для наложения гастро-дуоденоанастомоза (дефицит тканей задней стенки луковицы ДПК) или обусловить проблематичность ушивания культи ДПК с угрозой ее несостоятельности. Наш опыт показывает, что при дуоденальной локализации язвы в 60% случаев мобилизация пилоро-бульбо-дуоденального сегмента объективно вызывала серьезные технические затруднения у оперирующего хирурга. При III и IV степенях сложности мобилизация для наложения гастро-дуоденоанастомоза представлялась невозможной, боле того, обработка дуоденальной культи (т.н. «трудная культя») в данной ситуации производилась всегда открытым способом. Из этого следует, что при сложности мобилизации пилоро-бульбарного сегмента III – IV степени показано проведение реконструктивного этапа резекции желудка по методике Бильрот-II. При этом выбор методики реконструктивного этапа резекции следует из установленной интраоперационно степени ХНДП, поскольку именно данный патологический процесс является основным производящим фактором в развитии несостоятельности культи ДПК. Универсальным методом внутреннего дренирования ДПК resp. ее декомпрессии является резекция желудка по Бильрот-II с Y-образным анастомозом по Ру, что является основной предпосылкой ее использования в случае наличия «трудной» культи ДПК. Таким образом, резекция желудка по методу Бильрот-II в модификации Ру должна быть признана операцией выбора в случаях: наличия трудностей с мобилизацией пилоро-бульбарного сегмента (в т.ч. «трудная» культя ДПК) или (и) наличия признаков суб- или декомпенсированного хронического нарушения дуоденальной проходимости [2,3,8].
Следует отметить, что основная причина ХНДП – дистальный рубцовый перидуоденит – технически относительно легко устранима мобилизацией дуодено-еюнального изгиба, включая операцию Стронга. Но при этом нужно признать тот факт, что, если в случаях компенсированного ХНДП данная операция является адекватной для коррекции дуоденостаза, то в случаях декомпенсации ХНДП, когда превалируют уже функциональные следствия органических изменений в дистальной части ДПК, необходимо проведение реконструктивного этапа резекции желудка, направленного на обеспечение внутреннего дренирования ДПК. Поэтому стадии компенсации и субкомпенсации ХНДП делают возможным проведение резекции желудка по методу Бильрот-I, наличие же явлений декомпенсации ХНДП делает данный метод неприемлемым. В этой связи резекция желудка по Бильрот-I c мобилизацией дуодено-еюнального перехода при наличии ХНДП в стадии компенсации и субкомпенсации является адекватным в плане отдаленных результатов вмешательством, что подтверждается отсутствием в раннем и отдаленном послеоперационных периодах рецидивов язвообразования, рефлюкс-гастрита, демпинг-синдрома.
Для оптимизации результатов оперативного лечения пациентов с гастродуоденальными язвами, осложненными кровотечением, нами был разработан и апробирован в клинике алгоритм выбора метода неотложного оперативного вмешательства с приоритетом наименее сложных, патогенетически наиболее обоснованных резекционных операций при отсутствии объективных данных о функциональном состоянии гастродуоденальной зоны до начала операции. Алгоритм основан на учете локализации источника кровотечения, интраоперационной оценке анатомо-физиологических особенностей гастродуоденального комплекса, вероятных технических трудностей во время операции и определяет возможность достижения окончательного гемостаза, радикального излечения язвенной болезни, патогенетическую профилактику возможных ранних и отдаленных послеоперационных осложнений.
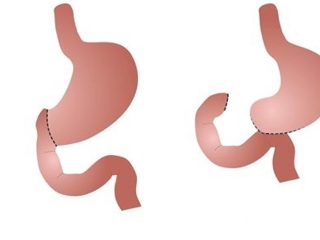
Принцип построения алгоритма – принцип «необходимого и достаточного». В основе алгоритма находится верифицированная до операции локализация язвы, интраоперационно выявляемые изменения пилоро-бульбарного сегмента и хронические нарушения дуоденальной проходимости. При медиогастральных язвах и множественных язвах желудка (I и V тип по Johnson) показано выполнение дистальной резекции желудка по Бильрот-I. При язвах желудка субкардиальной локализации (IV тип по Johnson) показано выполнение дистальной «лестничной» резекции желудка по Бильрот-I в модификации Шумакера. При пептических язвах гастро-энтероанастомоза показано выполнение дистальной резекции желудка по Бильрот-II в модификации Ру. При дуоденальных язвах, препилорических язвах желудка и сочетанных гастродуоденальных язвах (II и III тип по Johnson) проводится оценка состояния пилоро-дуоденального сегмента и сложности его мобилизации. При I и II степени сложности (по Guarneri) показано выполнение дистальной резекции желудка по Бильрот-I или резекции по Бильрот-II с поперечным гастро-энтероанастомозом на короткой петле или резекции по Бильрот-II в модификации Гофмейстера-Финстерера. При III и IV степени сложности показано выполнение дистальной резекции желудка по Бильрот-II в модификации Ру. Аналогичный метод резекции показан при выявленных декомпенсированных хронических нарушениях дуоденальной проходимости.
Справедливости ради следует заметить, что полностью исключать из арсенала такой метод как иссечение кровоточащей или перфоративной язвы с пилоропластикой и стволовой ваготомией было бы не совсем правильно. Однако показания для применения данной методики достаточно ограничены: синдром острой массивной кровопотери на фоне продолжающегося профузного кровотечения или распространенный перитонит при невозможности ушивания язвы. Данный объем операции при ОГДЯК является всегда вынужденной мерой.
Алгоритм выбора оперативного вмешательства был использован в рамках дифференцированной лечебной тактики при 238 неотложных операциях по поводу ОГДЯК и ПГДЯ. Сравнительный анализ частоты выполнения различных методов операции у пациентов до и после применения алгоритма показал, что использование установленных алгоритмом критериев имело следствием возрастание числа выполненных резекций по методу Бильрот-I в 13 раз, резекции по Бильрот-II с поперечным гастро-энтероанастомозом на короткой петле в 10 раз, резекции желудка по Бильрот-II в модификации Ру в 1,5 раза, а также снижение числа резекций по Бильрот-II в модификации Гофмейстера-Финстерера и Бальфура в 2 раза, что позволило почти в 4/5 случаев использовать наиболее физиологичные и безопасные методы радикальных в отношении язвенной болезни операций – резекцию по Бильрот-I и резекцию по Бильрот-II в модификации Ру.
Особенности дистальной резекции желудка при подозрении на злокачественный характер желудочной язвы
Сложным и весьма дискутабельным вопросом является выбор объема операции при мотивированном подозрении на злокачественный характер кровоточащей или перфоративной язвы желудка. По данным отечественных и зарубежных авторов частота желудочных язв, имеющих злокачественный характер (малигнизация, первично-язвенная форма рака, изъязвление инфильтративного рака) может достигать 15 - 20%. Очевидно, что получение морфологического подтверждения злокачественности желудочной язвы в неотложной ситуации не всегда невозможно. Однако, эндоскопические признаки (обширность – более 2,5 см в диаметре – и глубина изъязвления, локализация ближе к большой кривизне, неровные (бугристые) приподнятые и ригидные края язвы, инфильтрация стенки желудка и отсутствие перистальтики в периульцерозной зоне), а также данные интраоперационной ревизии (инвазия серозного покрова в области язвы, инвазия в окружающие анатомические структуры, каменистая плотность самого язвенного кратера и ригидность желудочной стенки в периульцерозной зоне, увеличение регионарных лимфоузлов) позволяют хирургу с высокой вероятностью предположить наличие онкопроцесса. Ключевыми вопросами в определении принципиальной возможности проведения онкологически радикальных вмешательств при подозрении на малигнизацию кровоточащих или перфоративных язв желудка являются: 1) возможность расширенной операции при кровотечении или перитоните, 2) необходимый и достаточный объем резекции и регионарной лимфаденэктомии.
Обсуждая вопрос о тяжести состояния пациентов с кровоточащей язвой (язвой-раком-?), допускающей проведение расширенной операции, следует сразу же подчеркнуть, что некорригированная кровопотеря, продолжающееся кровотечение и, особенно, его рецидив, преклонный возраст больного и выраженная сопутствующая патология исключают выполнение у таких пациентов онкологически радикальных операций. Очевидно, что в данной ситуации вопросы лечебной тактики и главный из них – определение оптимальных сроков вмешательства – имеют первостепенное значение. Как указывалось выше, именно дифференцированная лечебная тактика при ОГДЯК на основании прогнозирования рецидива кровотечения и объективной оценки тяжести состояния больного предполагает проведение операции в оптимальные сроки (в безрецидивный период) и при адекватно корригированных нарушениях гомеостаза, что и определяет возможность выполнения резекционных вмешательств в данной ситуации. При перфорации подозрительных на злокачественные язв желудка, факторами, исключающими возможность проведения онкологически радикальной операции, являются: признаки СПОН, гнойный характер перитонита, МИП выше 20, IV – V степень операционно-анестезиологического риска. При отсутствии указанных факторов и среднетяжелом состоянии пациента имеющиеся при фибринозном перитоните в любом случае интоксикация и волемические нарушения подвергаются коррекции в ходе кратковременной интенсивной предоперационной подготовки, что делает возможным проведение расширенных резекционных вмешательств при предполагаемом злокачественном характере перфоративной язвы. Тем не менее, окончательное решение о возможности расширения объема операции при ПГДЯ принимается на основании интраоперационной оценки характера и распространенности перитонита.
В противоположность распространенной во второй половине XX столетия точке зрения о необходимости тотальной гастрэктомиии при любой распространенности злокачественного процесса в желудке, в настоящее время имеются объективные доказательства того, что радикальность в большей степени зависит не от объема резекции, а от качества выполненной лимфаденэктомии. Учитывая, что злокачественный характер кровоточащих или перфоративных язв в большинстве случаев проявляется либо локусами малигнизации в каллезной язве, либо изъязвленной опухолью с приподнятыми краями (II тип по Borrmann), опухолевая инфильтрация желудочной стенки распространяется на незначительное расстояние. Из этого следует возможность проведения при данном типе опухоли резекции с верхней границей, проходящей не более чем на 5 см проксимальнее пальпаторно определяемой границы опухоли. На практике это означает, что объем субтотальной резекции будет являться достаточным при локализации малигнозированной язвы или изъязвленной опухоли в антральном отделе, в нижней и, частично, средней трети тела желудка. При расположении подозрительной на злокачественную язвы в верхней трети тела и выше радикальным объемом операции будет являться гастрэктомия (возможность ее проведения в экстренной ситуации составляет предмет отдельной дискуссии и в данной работе не обсуждается). При наличии выраженного инфильтративного компонента в периульцерозной зоне (инфильтративно-язвенная форма рака, III тип по Borrmann), когда проксимальная граница резекции должна проходить не менее, чем на 10 см проксимальнее верхнего края опухоли, субтотальное удаление желудка возможно только при локализации процесса ниже угла желудка, то есть в антральном отделе. Таким образом, преимущественная локализация кровоточащих и перфоративных язв в антральном отделе и нижней трети тела желудка определяют возможность, при подозрении на злокачественный характер язвы, проведения адекватного с точки зрения радикальности (R0) оперативного вмешательства – субтотальной резекции желудка. В противоположность широко распространенному мнению о невозможности завершения выполненной по онкологическим показаниям субтотальной резекции гастро-дуоденоанастомозом и необходимости реконструкции только по Бильрот-II А.Ф. Черноусов (2004), Yokota T. (2003), Maruyama K. (1985) указывают на возможность выполнения при дистальном раке субтотальных резекций желудка по Бильрот-I не менее чем у 70% больных [6,9-11].
Несмотря на то, что онкологами постулируется облигатная необходимость выполнения лимфаденэктомии желательно в максимально возможном объеме, предусматривающим лимфодиссекцию D3, возможность расширения неотложной операции диссекцией периваскулярных клетчаточных пространств, включая аорто-кавальный промежуток, должна рассматриваться с позиций здравого смысла. Сама продолжительность лимфодиссекции D3, сравнимая по времени с основным этапом операции, длительность послеоперационной лимфорреи, потенциальный риск возникновения острого панкреатита, абсцессов при недренируемых скоплениях лимфы являются весьма существенными факторами, ограничивающими применение расширенной лимфаденэктомии в неотложной хирургии. Тем не менее, лимфаденэктомия в объеме не менее D2, по мнению большинства исследователей, является в настоящее время обязательным условием радикального вмешательства при раке желудка любой локализации. При этом наилучшие результаты в плане 5-летней выживаемости после лимфаденэктомии D2 характерны для групп пациентов со II и IIIа стадиями рака желудка. (А.Ф. Черноусов, 2002; М.И. Давыдов, 2001; В.И. Чиссов, 1996; Sasako M., 1997) [6,9-11]. Учитывая неоднозначно сформулированные показания к лимфаденэктомии D3, а также неоднозначность ее отдаленных результатов, применение операции в таком объеме в неотложной хирургии (тем более при подозрении на онкопроцесс) вряд ли целесообразно.
Согласно классификации регионарных лимфоузлов желудка по Japanese Research Society for Gastric Cancer при дистальной субтотальной резекции желудка с лимфаденэктомией D1 должны быть удалены следующие группы лимфоузлов: правые паракардиальные (№1), малой кривизны (№3), левые желудочно-сальниковые (№ 4sb), правые желудочно-сальниковые (№4d), надпривратниковые (№5), подпривратниковые (№6). При дистальной субтотальной резекции желудка с лимфаденэктомией D2, помимо указанных групп удаляются лимфоузлы: левой желудочной артерии (№7), передние общей печеночной артерии (№8а), чревного ствола (№9), проксимальные селезеночной артерии (№10р), левые гепатодуоденальной связки (№12а).
Из 287 дистальных резекций желудка, проведенных по поводу кровоточащей или перфоративной язвы желудка (антральный отдел, нижняя треть тела желудка), операции по онкологическим принципам вследствие мотивированного подозрения на злокачественный характер процесса были проведены у 41 (14,3%) больного. При этом злокачественный характер процесса впоследствии был подтвержден гистологически у 33 больных, что составило 11,5% от всех случаев резекции по поводу язв желудка, осложненных кровотечением или перфорацией. Распределение больных по стадиям рака желудка на основании заключительных клинических диагнозов оказалось следующим: I стадия – 2 (6,1%) пациента, II стадия – 14 (42,4%) пациентов, IIIа стадия – 10 (30,2%) пациентов, IIIb стадия – 5 (15,2%) пациентов, IV стадия – 2 (6,1%) пациентов. Таким образом, подавляющее большинство (72,6%) из группы больных со злокачественным характером кровоточащей или перфоративной язвы составили больные со II и IIIа стадиями онкопроцесса, то есть пациенты, для которых лимфодисекция в объеме D2 является максимально эффективной в плане 5-летней выживаемости. Из 41 субтотальной дистальной резекции желудка, когда подозревался злокачественный характер язвы, лимфаденэктомия D1 была произведена в 18 случаях, лимфаденэктомия D2 – в 15 случаях. С сожалением приходится признать, что только 62,5% пациентам с наличием показаний к лимфаденэктомии D2 диссекция была произведена в полном объеме. При этом объективных противопоказаний к выполнению лимфаденэктомии D2 (тяжесть состояния пациента по совокупности факторов) у остальных 37,5% пациентов при ретроспективном анализе ни в одном случае выявлено не было. Следовательно, отказ от проведения онкологически радикального вмешательства был обусловлен исключительно субъективными факторами. Следует заметить, что по своим непосредственным результатам субтотальная дистальная резекция желудка по Бильрот-I с лимфаденэктомией D2 достоверно не отличалась от среднего показателя для резекций желудка по Бильрот-I при ОГДЯК и ПГДЯ: частота послеоперационных осложнений составила 8,4% vs. 6,9% и 5,3% соответственно; летальных исходов в этих группах пациентов не было. Таким образом, при мотивированном подозрении на злокачественный характер кровоточащей или перфоративной язвы желудка и адекватном для проведения резекционного вмешательства состоянии пациента необходимо и возможно проведение радикальной операции в объеме субтотальной дистальной резекции желудка с лимфаденэктомией D2.
В заключение считаем целесообразным еще раз подчеркнуть ряд моментов, имеющих на наш взгляд принципиальное значение при выборе метода оперативного лечения пациентов с гастродуоденальными язвами, осложненными кровотечением или (и) перфорацией.
Кровотечение из гастродуоденальных язв и их перфорацию, являющееся осложнением язвенной болезни, вне зависимости от продолжительности язвенного анамнеза следует рассматривать как показание к проведению радикального оперативного вмешательства до возникновения повторной геморрагии. Оперативное лечение кровоточащих симптоматических язв патогенетически необоснованно и должно рассматриваться как вынужденная мера, направленная исключительно на достижение окончательного гемостаза только при неэффективности эндогемостаза и фармакотерапии. Наиболее адекватным с точки зрения патогенетической обоснованности и радикальности методом оперативного лечения гастродуоденальных язв, осложненных кровотечением, при язвенной болезни является дистальная резекция желудка в объеме не менее 2/3. При этом для адекватного угнетения кислотопродуцирующей функции желудка при язвенной болезни ДПК показана дистальная резекция не менее ¾ желудка; при язвенной болезни желудка – дистальная резекция не менее 2/3 желудка.
Непосредственные результаты оперативных вмешательств зависят от возраста пациентов, срочности операции и метода ее выполнения. Максимальное количество ранних послеоперационных осложнений и летальных исходов имеет место у пациентов пожилого и старческого возраста, при экстренных оперативных вмешательствах, производимых на фоне рецидива язвенного кровотечения, при проведении прошивания кровоточащей язвы со стволовой ваготомией, резекций желудка «на выключение». Следует избегать проведения оперативных вмешательств в экстренном порядке, и, прежде всего, на фоне рецидива гастродуоденального язвенного кровотечения, а также у больных пожилого и старческого возраста. Следует воздерживаться от использования в клинической практике таких методов оперативных вмешательств как прошивание кровоточащей язвы, в т.ч. дополненного ваготомией, и резекции желудка «на выключение», поскольку операции с оставлением кровоточащей язвы являются неприемлемыми вследствие неадекватности достижения окончательного гемостаза и возможности послеоперационного рецидива ОГДЯК.
При использовании для объективизации оценки тяжести состояния пациентов с перфоративными гастродуоденальными язвами Мангеймского индекса перитонита (МИП) и оценки операционного риска по МНОАР у 97% от всех пациентов с имеющимися показаниями к первично радикальной операции при ПГДЯ оказывается возможным проведение радикального в отношении язвенной болезни оперативного вмешательства. При этом факторами, исключающими возможность выполнения резекции желудка, являются МИП > 20 баллов и IV-V степени операционно-анестезиологичекого риска по МНОАР. Внедрение алгоритмизированного тактического подхода при ПГДЯ, основанного на объективной оценке показаний и поэтапном исключении противопоказаний к первично-радикальным вмешательствам позволяет повысить долю первично-радикальных операций до 27,9% при уменьшении уровня послеоперационных осложнений и летальности при ПГДЯ до 5,2% и 2,9% соответственно.
Выбор метода резекции желудка при вмешательствах в экстренном и срочном порядке, должен быть основан на интраоперационной оценке состояния пилоро-бульбарного сегмента и определении наличия и стадии хронического нарушения дуоденальной проходимости. В случаях наличия объективных трудностей при мобилизации пилоро-бульбарного сегмента (в т.ч. при наличии «трудной» культи ДПК) и (или) при наличии признаков суб- или декомпенсированного хронического нарушения дуоденальной проходимости следует выполнять дистальную резекцию желудка по методу Бильрот-II в модификации Ру (Roux-Юдин-Витебский). При интраоперационно выявленной ХНДП в стадии компенсации и субкомпенсации, при отсутствии трудностей мобилизации пилоро-бульбарного сегмента следует выполнять дистальную резекцию желудка по Бильрот-I c мобилизацией дуодено-еюнального перехода. В случаях компенсированного ХНДП мобилизация дуодено-еюнального изгиба является адекватной для коррекции дуоденостаза мерой, в случаях декомпенсации ХНДП необходимо проведение реконструктивного этапа резекции желудка по методу Ру, направленного на обеспечение внутреннего дренирования ДПК. Данный тип вмешательства, являясь мерой профилактики несостоятельности культи ДПК, показан при мобилизации пилоро-бульбарного сегмента III – IV категории сложности. При отсутствии показаний к проведению реконструкции пищеварительной трубки по Ру и одновременной невозможности ее восстановления по Бильрот-I следует предпочесть вариант реконструкции с наложением поперечного гастро-энтероанастомоза на короткой петле по Витебскому.
Резюмируя вышесказанное, хотим еще раз подчеркнуть, что, несмотря на имеющееся в арсенале современной желудочной хирургии великое множество различных вариантов оперативных вмешательств, именно дистальная резекция желудка по методу Бильрот-I или по методу Бильрот-II в модификациях Ру или Витебского должны являться операциями выбора при показанном и возможном первично-радикальном лечении пациентов с гастродуоденальными язвами, осложненными кровотечением или перфорацией. При этом дифференцированный подход к выбору того или иного метода операции служит непременным условием для успешного хирургического лечения таких пациентов.
Список литературы:
- Афендулов С.А., Журавлев Г.Ю., Краснолуцкий Н.А. Лечение прободной язвы. М., 2005, 166 с.
- Гостищев В.К., Евсеев М.А. Гастродуоденальные кровотечения язвенной этиологии. Руководство для врачей. М., «Гэотар», 2008, 376 с.
- Евсеев М.А., Головин Р.А., Ивахов Г.Б. Дистальная резекция желудка в неотложной хирургии гастродуоденальных язв. М, 2008, 160 с.
- Ефименко Н.А., Курыгин А.А., Стойко Ю.М., Перегудов СИ., Шафалинов В.А., Смирнов А.Д. Перфоративные гастродуоденальные язвы. Москва-С.-Петербург, 2001, 202 с.
- Затевахин И.И., Щеголев А.А., Титков Б.Е. Новые технологии в лечении язвенных гастродуоденальных кровотечений. М., 2001, 196 с.
- Черноусов А.Ф., Поликарпов С.А., Черноусов Ф.А. Хирургия рака желудка. М., «ИздАТ», 2004, 560 с.
- Черноусов А.Ф., Шестаков А.Л. Селективная проксимальная ваготомия. М., «ИздАТ», 2001, 158.
- Blunschi Т, Schweizer W., Gertsch Р., Вlumgart L.H. Verg1eich der partiellen Magenresectionen nach Billroth I, Billroth II klassisch und Resektion mit Roux -У - Reconstruktion beziiglich der postoperativen Lebensqualitat. Zbl.Chir. - 1991. - Bd.116. - S. 105-115.
- Maruyama K., Gunven P., Okabayashi K. Lymph node metastases of gastric cancer. Ann. Surg., 1989, vol. 210(5), p. 596-602.
- Wu C., Hseih M., Lo S. Results of curative gastrectomy for carcinoma of the distal third of the stomach. J.Am.Coll.Surg., 1996, 183:3, p. 201-7.
- Yokota T., Ishiyama S., Saito T. Treatment strategy of limited surgery in the treatment guidelines for gastric cancer in Japan. The Lancet Oncology, 2003, 4:7.
13 января 2016 г.
Ещё больше полезной информации на нашем Телеграм-канале