Евсеев М.А., Фомин В.С., Владыкин А.Л., Зайратьянц Г.О., Стручков В.Ю. В статье приводится демонстрация возможностей лапароскопии в лечении аномалий урахуса с обзором литературы. Инфицирование кисты происходит из мочевого пузыря, из свища, а также лимфогенным и гематогенным путем. Нагноение кист урахуса может симулировать любое острое хирургическое заболевание органов брюшной полости.
Введение.
Незаращение мочевого протока является крайне редкой аномалией, безусловно чаще всего регистрируемой в педиатрической практике. У взрослого населения подобная картина встречается с частотой до 1: 5000 по данным аутопсий, что ввиду нередкой асимптомности на протяжении всей жизни остается незамеченным медицинским сообществом (Pedro P. J. et al. , 2013). С момента первого описания данной патологии в работах Cabriolus (1550г. ) в мировой литературе имеются лишь немногочисленные упоминания данного страдания с редкими обзорами более 10 клинических наблюдений (Yalavar R. et al. , 2014). Применение малоинвазивных технологий в лечении патологии урахуса является прогрессивным, хотя при использовании ключевых слов «laparoscopy, urachus, adult» в базе «Pubmed» на 11 февраля 2015 года найдено всего лишь 53 литературных ссылки, что прежде всего указывает на низкую частоту встречаемости патологии (Araki M. , et al. , 2012).
Симптомное течение не заращённого мочевого протока у взрослого населения представляется крайне вариабельным со стороны клинической картины, различных анатомических вариантов, а также редкостью манифестации ввиду малой частоты встречаемости (Ольшанецкий А. А. и соавт. , 2014; Ekwueme K. C. et. al. , 2009).
В данной работе нами приводится клиническое наблюдение осложненного течения кисты урахуса у пациента 38 лет.
Клиническое наблюдение.
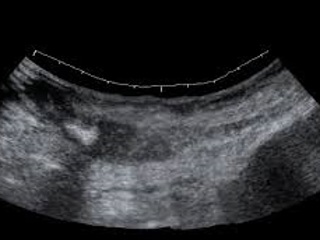
Больной М. , 38 лет поступил в хирургической отделение в экстренном порядке с жалобами на острые боли в нижних отделах живота и правой подвздошной области, а также общую слабость. Данные жалобы появились около двух недель назад с постепенной прогрессией, вследствие чего бригадой скорой медицинской помощи был доставлен в приемное отделение стационара. При объективном обследовании у больного отмечалась локальная болезненность в нижних отделах живота больше справа с отрицательными аппендикулярными и перитонеальными симптомами. Проводилась дифференциальная диагностика между аппендикулярным инфильтратом атипичной локализации и почечной коликой справа. Консультирован урологом: острой урологической патологии на момент осмотра не выявлено. В клиническом анализе крови умеренный лейкоцитоз до 12, 4*109/л без сдвига лейкоцитарной формулы. При проведении УЗИ органов брюшной и области почек была выявлена гепатомегалия, увеличение размера и утолщение паренхимы левой почки, объёмное образование брюшной полости - детализация последнего затруднена: над дном мочевого пузыря между петлями кишечника и сальником лоцируется объёмное образование 45*28мм, гипоэхогенное, однородное, с ровным нечетким контуром, сливающееся с однородным объёмным образованием над брюшиной размером 38*34мм, анэхогенным с неровным контуром.
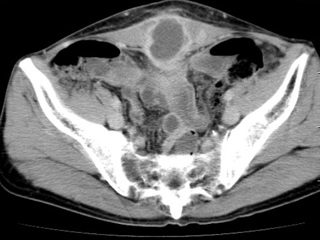
С целью верификации диагноза и определения характера объёмного образования было принято решение о проведении МСКТ с внутривенным контрастированием (рис. 1а-в): кистозное образование веретенообразной формы, прилежащее широким основанием к дну мочевого пузыря, сверху соединенное посредством тяжа с пупком. Передняя стенка образования прилежит к прямой мышцы живота справа. Размеры образования 51х54х73мм (объемом около 60 мл), содержимое негомогенно, до 18-24 HU. Стенка образования нечеткая, перифокально клетчатка тяжиста. При контрастном усилении стенка образования накапливает контраст. На уровне исследования определяется аппендикс, типично расположенный 53х5, 5 мм, без признаков воспаления. Заключение: МСКТ-картина наиболее соответствует кисте урахуса с признаками воспаления.
На основании жалоб, анамнеза развития заболевания, данных лабораторных и инструментальных методов исследования был выставлен диагноз: Киста урахуса с признаками воспаления.
Было принято решение о проведении консервативного лечения с целью купирования воспаления. Проводилась антибактериальная, противовоспалительная терапия, однако спустя 12 часов боли в гипогастрии резко усилились, температура тела поднялась до 38. 0С0, появились симптомы раздражения брюшины, в клиническом анализе крови лейкоцитоз до 20, 9*109/л. Было выполнено УЗИ органов брюшной полости: в брюшной полости визуализируется инфильтрат без четких контуров, с вовлечением петель кишечника. Перистальтика на этих участках не определяется, межпетельно визуализируется свободная жидкость, в малом тазу до 230 мл однородной жидкости. В мезогастрии слева – участок тонкой кишки, расширенный до 33 мм, без прослеживаемой перистальтики.
Принимая во внимание отрицательную динамику клиническо-инструментальной картины было принято решение о проведении диагностической лапароскопии с расширением объема операции по результатам интраоперационных находок.
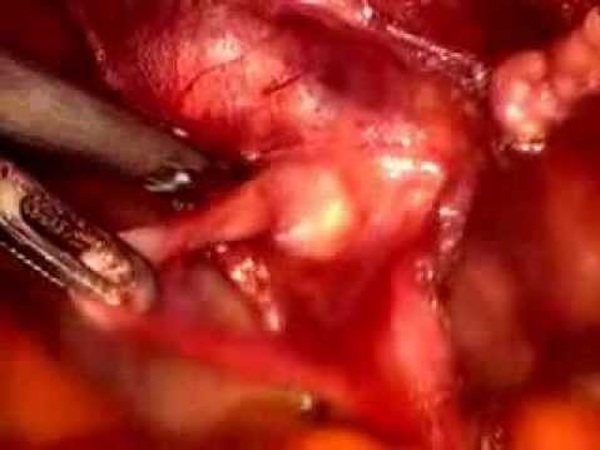
Ход операции: под эндотрахеальным наркозом в параумбиликальной области был выполнен вход в брюшную полость по методу Hassan, введен 10-мм троакар, наложен пневмоперитонеум, введена оптическая система; дополнительно установлены два 5-мм троакара в правой и левой подвздошных областях и 10-мм троакар в эпигастрии. При ревизии: в гипогастрии, правом латеральном канале, правом поддиафрагмальном пространстве до 150мл гноевидного экссудата; в гипогастрии в проекции срединной линии определяется инфильтрат, распространяющийся от параумбиликальной области до паравезикальной клетчатки, включающий в себя большой сальник, петлю подвздошной кишки, переднюю брюшную стенку. Выполнено разделение инфильтрата, при этом выделилось до 30 мл сливкообразного гноя. На входе в полость малого таза при мобилизации инфильтрированных тканей вскрылся абсцесс объемом до 100мл с мутной жидкостью. Установлено, что инфильтрат сформирован вокруг нагноившейся кисты урахуса размерами 7, 0х4, 0см (рис. 2). Дополнительно осмотрен купол слепой кишки с червеобразным отростком, последний – без острых воспалительных изменений. Иной патологии в брюшной полости не выявлено.
Интраоперационное заключение: Нагноившаяся киста урахуса. Абсцесс брюшной полости. Распространенный гнойный перитонит.
Ход операции: Выпот из брюшной полости эвакуирован; произведено лапароскопическое иссечение урахуса от пупочного кольца до паравезикальной клетчатки, при этом истечения мочи не выявлено, препарат удален из брюшной полости в эндоконтейнере; произведена санация брюшной полости 3 литрами физиологического раствора; в полость малого таза, непосредственно к области иссечения урахуса и в подпеченочное пространство установлены 3 силиконовых дренажа через контрапертуры в подвздошных областях и правой мезогастральной области; троакары, инструменты удалены, десуфляция брюшной полости, ушивание операционных ран.
В послеоперационном периоде пациенту проводилась антиангинальная, антибактериальная, противовоспалительная терапия.
Гистологическое заключение (рис. 3а-е): Стенка кисты представлена фиброзной (б, д) и грануляционной тканью различной степени зрелости с большим количеством вновь образованных сосудов (а, г). В стенке признаки хронического воспаления с диффузной умеренной лимфоплазмоцитарной инфильтрацией (а, б, г, д), определяются единичные гигантские многоядерные клетки рассасывания инородных тел (г). Имеются участки, характерные для гнойного воспаления, характеризующиеся скоплением полиморфноядерных лейкоцитов, макрофагов (в, е). Заключение: киста урахуса с абсцедированием.
Течение послеоперационного периода без осложнений. Выписан на 6 сутки послеоперационного периода в удовлетворительном состоянии с заживление операционных ран per prima. Осмотрен через 1 месяц. Жалоб нет. Здоров.
Обсуждение.
Мочевой проток, также, как и верхняя часть мочевого пузыря формируются из брюшной части клоаки, при этом с 5-го месяца развития плода происходит дистопия мочевого пузыря книзу. Данное опущение затрагивает и мочевой проток с формированием канала, который постепенно ликвидируется во время внутриутробного развития с образованием волокнистого тракта в начале взрослой жизни (Campbell Begg R. , 1930; Yalawar R. et al. , 2014).
Гистологически урахус (др. -греч. οὖρον — моча + χέω — лью, выливаю) состоит из трех слоев; внутренний слой выстлан переходным или кубическим эпителием; средний (подслизистый) выполнен соединительной тканью; внешний слой представлен гладкими мышцами. При этом длинна урахуса варьирует от 3 до 10см, диаметр до 8-10мм.
Мочевой проток располагается в ретциевом пространстве кпереди от брюшины и кзади от поперечной фасции. В этой области описаны две фасции, способствующие отграничению патологических процессов из урахуса: пупочно-превезикальная фасция Дельбе треугольной формы с вершиной в области пупка, которая расширяется книзу и переходит в фасциальный футляр m. Ievator ani; пупочно-пузырная фасция, которая прилежит к брюшине, покрывая урахус сзади, а латерально переходит в оболочку пупочных сосудов (Campbell Begg R. , 1930; Castanheira de Oliveira M. et al. , 2012). Постепенно урахус облитерируется и превращается в пупочно-пузырную связку, однако примерно в половине случаев выявляется сообщение между верхушкой мочевого пузыря и не заращенным каналом урахуса, который в среднем составляет 1 мм в диаметре и имеет участки сегментарной обструкции слущенным эпителием (Kumar K. et al. , 2015).
Аномалии мочевого протока регистрируются с двукратным преобладанием лиц мужского пола, хотя достоверно указывать частоту встречаемости и гендерное распределение затруднительно ввиду редкости патологии. По современным представлениям (Корейба К. А. , 2007; Ekwueme K. C. et al. , 2009) всё многообразие аномалий урахуса можно подразделить на ряд основных типов (рис. 4а-г):
- пузырно-пупочный свищ (а) - полное незаращение урахуса. Данный вид характеризуется постоянным выделением из ранки пупка мочи и отмечается как наиболее частый вид аномалии у детей (до 50% наблюдений) и крайне редко первично манифестирует у взрослого населения;
- пупочный свищ (б) - незаращение части урахуса, находящейся в области пупка. Проявляется такая аномалия постоянным мокнутием ранки пупка с частотой встречаемости до 15%;
- дивертикул мочевого пузыря (в) представляет собой незаращение части урахуса, отходящей от мочевого пузыря и регистрируется в 3-5% случаев;
- киста урахуса (г) является самой частой находкой у взрослого населения, представляя собой не заращение средней части мочевого протока. Подобная аномалия отмечается у 1/3 пациентов.
Следует особо подчеркнуть на отдельно выделяемую рядом авторов группу аномалий мочевого протока, а именно так называемый «реверсивный» тип урахуса, при котором имеет место пузырно-пупочный свищ с переменным дренированием как проксимально, так и дистально (Ekwueme K. C. et al. , 2009; Castanheira de Oliveira M. et al. , 2012).
У взрослого населения наиболее часто встречаются кисты урахуса, манифестирующие как правило абсцедированием за счет гематогенного, лимфогенного или прямого (восходящего) инфицирования. Наиболее часто высеваемыми культурами микроорганизмов из кистозной жидкости являются E. coli, Enterococcus faecium, Klebsiella pneumonia, Proteus или Streptococcus viridans (Castanheira de Oliveira M. et al. , 2012) .
Клинические признаки и симптомы не являются специфичными, поскольку кисты урахуса до момента инфицирования протекают бессимптомно. Тем не менее, наличие триады симптомов, включающей болезненное напряжение или инфильтрацию в параумбиликальной зоне, гиперемию или мокнутье пупка, а также лихорадку, должно вызывать настороженность в отношении патологии мочевого протока (Ольшанецкий А. А. и соавт. , 2014; Ekwueme K. C. et. al. , 2009).
Сонография позволяет в 77% верифицировать диагноз (Yoo K. H. et al. , 2006), хотя зачастую лишь МСКТ, как и в нашем случае, позволяет установить диагноз и определить отношение образования к окружающим структурам.
Наиболее часто кисты урахуса, при инфицировании и абсцедировании осложняются прорывом абсцесса в брюшную полость с развитием перитонита, хотя имеются сообщения о дренировании кисты в просвет ободочной кишки, формировании внутрипросветных кальцинатов, а также малигнизации (Flanagan D. A. et al. , 1998; Mazzucchelli R. et al. , 2003; Rapaport D. et al. , 2007; Ekwueme K. C. et. al. , 2009). Хотя гистологически внутренний слой мочевого протока представлен переходным или кубическим эпителием, наиболее часто при малигнизации выявляется аденокарцинома, что, вероятно, вызвано метаплазией вследствие хронического воспаления (Gopalan A. et al. , 2009).
Методом выбора при лечении кист урахуса по мнению большинства хирургов является одноэтапное вмешательство с иссечением мочевого протока на всем протяжении и последующей антибиотикотерапией в раннем послеоперационном периоде. Полноценная эксцизия является архиважной, так как сохранение даже минимальной культи несёт риск ее малигнизации (Cutting C. W. et al. , 2005; Joung H. J. et al. , 2013), а также в 30% наблюдений возможно рецидивное течение процесса (Castanheira de Oliveira M. et al. , 2012). Помимо вышеописанного подхода имеются данные о применении двухэтапной тактики с первичным наружным дренированием полости абсцесса или вскрытием последнего через «экономный» доступ с последующим радикальным вмешательством по стиханию воспаления (Yoo K. H. , et al. , 2006; Ekwueme K. C. et. al. , 2009).
«Лапароскопическая революция», изменившая практически все традиционные вмешательства в современной хирургии, не осталась не замеченной и в хирургии мочевого протока. Впервые лапароскопическое иссечение урахуса выполнено Trondsen E. et al. (1993), и не смотря на бурное развитие эндохирургии в последние годы данные вмешательства далеко не всеми хирургами признаются «золотым стандартом». Во многом подобная картина объясняется необходимостью тотальной эксцизии мочевого протока (от пупка до дна мочевого пузыря), что не всегда возможно выполнить одноэтапно малоинвазивно вследствие перифокального воспаления и «измененной» анатомии (Araki M. et al. , 2012). Весьма вариабельны расположение и количество троакаров, используемых для мобилизации и удаления всего патологического конгломерата, хотя большинство работ описывают трехпортовую технику. В настоящее время имеются многочисленные сообщения об активном внедрении эндовидиохирургии в лечении аномалий урахуса, в том числе с применением роботических технологий, хотя доля традиционных лапаротомных вмешательств до сих пор сохраняет значительный удельный вес (Kim D. K. , et al. , 2010; Jeong H. J. et al. , 2013; Whitehead A. et al. , 2015).
Заключение.
Кисты урахуса являются редкой аномалией у взрослого населения. Клиническая симптоматика крайне неспецифична и вариабельна, однако наличие триады симптомов (болезненное напряжение или инфильтрация в параумбиликальной зоне, гиперемия или мокнутье пупка, а также лихорадка) должно вызывать настороженность в отношении патологии мочевого протока. Операцией выбора как при неосложненной, так и при нагноившейся кисте следует считать ее радикальное иссечение вместе с мочевым протоком, что позволяет избежать как рецидивов, так и малигнизации при сохранении культи.
Список литературы:
- Корейба К. А. Осложненное течение кисты урахуса // Казанский медицинский журнал. – 2007. - Том88. - №3. – c. 277-278.
- Ольшанецкий А. А. , Новоскольцева И. Г. , Левина В. П. и соавт. Нагноение кисты урахуса // Хірургія України. — 2014. — № 2. — С. 121—124.
- Araki M. , Saika T. , Araki D. et al. Laparoscopic management of complicated urachal remnants in adult // World J Urol. – 2012. – Vol. 30. – РР. 647-650.
- Campbell Begg R. The Urachus: its anatomy, histology and development // J Anat. – 1930. – Vol. 64. – PP. 170–183.
- Castanheira de Oliveira M. , Vila F. , Versos R. et al. Laparoscopic treatment of urachal remnants // Actas Urol Esp. – 2012. – Vol. 36. – PP. 320-324.
- Cutting C. W. , Hindley R. G. Laparoscopic management of complicated urachal remnants // BJU int. – 2005. – Vol. 96. – РР. 1417-1421.
- Ekwueme K. C. , Parr N. J. Infected urachal cyst in an adult: a case report and review of the literature // Cases J. – 2009. – Vol. 2. – View. 6422.
- Flanagan D. A. , Mellinger J. D. Urachal-sigmoid fistula in an adult male // Am. Surg. – 1998. – Vol. 64. – PP. 762–763.
- Gopalan A. , Sharp D. S. , Fine S. W. et al. Urachal carcinoma: a clinicopathologic analysis of 24 cases with outcome correlation // Am J Surg Pathol. – 2009. – Vol. 33. – PP. 659-668.
- Joung H. J. , Han D. Y. , Kwon W. -A. Laparoscopic Management of Complicated Urachal Remnants // Chonnam Med J. – 2013. – Vol. 49. – PP. 43-47.
- Kim D. K. , Lee J. W. , Park S. Y. et al. Initial experience with robotic-assisted laparoscopic partial cystectomy in urachal diseases // Korean J Urol. – 2010. - Vol. 51. – PP. 318-22.
- Kumar K. , Mehenna D. Injury of urachal diverticulum due to laparoscope port: f case report, literature review and recommendations // J. Med. Cases. – 2015. – Vol. 6. - №1. – PP. 1-5.
- Mazzucchelli R. , Scarpelli M. , Montironi R. Mucinous adenocarcinoma with superficial stromal invasion and villous adenoma of urachal remnants: a case report // J. Clin. Pathol. – 2003. Vol. 56 PP. 465–467.
- Pedro P. J. , Edgar V. , Carlos R. , Amilcar S. Urachal abscess clinically mimicking a malignancy // Clinical&Experimental Pathol. – 2012. – Vol. 4. - №1. – Case. 154.
- Rapoport D. , Alison R. , Goshko V. et al. Urachal-Sigmoid Fistula Associated with Diverticular Disease // Canadian Urol. Association Journal. – 2007. – Iss. 1. PP. 52-54.
- Trondsen E. , Reiertsen o. , Rosseland A. R. Laparoscopic excision of urachal sinus // Eur J Surg. – 1993. – Vol. 159. – РР. 127-128.
- Whitehead A. , Arthur L. G. , Prasad R. Laparoscopic vs Open Excision of Urachal Remnants in Children // J Surgery. – 2015. – Vol. 2. - №2. – P. 3.
- Yalawar R. S. , Khanapur R. , Patil L. S. et al. Infected urachal sinus presenting as infraumbilical mass: A Case report and review of literature // IOSR Journal of Dental and Medical Sciences. – 2014. – Vol. 13. – Iss. 8. – PP. 12-15.
Yoo K. H. , Lee S. J. , Chang S. G. Treatment of infected urachal cysts // Yonsei Med. J. – 2006. – Vol. 47. – PP. 423–427.
23 января 2016 г.
Ещё больше полезной информации на нашем Телеграм-канале