Отделения
Сальпинги́т - воспаление маточной трубы. Является наиболее частым заболеванием внутренних половых органов женщины.
Этиология, патогенез и патологическая анатомия.
С. вызывают стафилококки, стрептококки, кишечная палочка, протеи, неспорообразующие аназробы, гонококки, микобактерии туберкулеза, трихомонады, хламидии, грибки, вирусы. В большинстве случаев причиной С. являются ассоциации микроорганизмов (чаще стафилококки и кишечная палочка). Как правило, микрофлора, вызывающая сальпингит, устойчива к широко применяемым антибиотикам.
Микроорганизмы могут проникать в маточные трубы восходящим путем по анатомическим каналам (влагалище — канал шейки матки — полость матки — маточные трубы), нисходящим (по брюшине от червеобразного отростка слепой кишки или из сигмовидной кишки), гематогенным и лимфогенным путями. Преимущественно восходящим путем в маточные трубы попадают микроорганизмы септической группы (стафилококки, стрептококки, кишечная палочка и др.), гонококки, хламидии. Нередко микроорганизмы попадают в маточные трубы одновременно несколькими путями. Микобактерии туберкулеза обычно проникают в маточные трубы гематогенно (чаще из очагов инфекции в легких и внутригрудных лимфатических узлах, значительно реже из мезентериальных лимфатических узлов).
Развитие С. как правило, связано со сменой полового партнера в случае незащищенного полового контакта, осложненными родами или абортами, особенно криминальными, различными внутриматочными манипуляциями (диагностическое выскабливание слизистой оболочки матки, гистеросальпингография, гистероскопия, установка внутриматочной спирали и др.). В этих случаях входными воротами для возбудителей инфекции является поврежденный эпителиальный покров шейки и тела матки. Другие виды возбудителей инфекции (например, гонококки, хламидии) могут проникать и через неповрежденную слизистую оболочку половых органов.
Воспалительный процесс в маточной грубо начинается с ее слизистой оболочки (эндосальпингит), затем может распространяться на мышечную и серозную оболочки (сальпингит). Поражение бывает одно- и двусторонним.. Нередко в процессе воспаления ампулярный и маточный концы трубы облитерируются, в результате чего в ее полости скапливается экссудат. При этом маточная труба приобретает вид мешотчатого образования (сактосальпингс). Скопление серозного экссудата в маточной трубе называют гидросальпингсом, гнойного — пиосальпингсом. В подострой и хронической стадиях воспаления развивается рубцово-спаечный процесс как внутри маточной трубы (слипчивый эндосальпингит), так и по ее периферии (перисальпингит). Хронический С. является основной причиной трубно-перитонеального бесплодия . Как показали данные лапароскопии, нередко воспалительный процесс ограничивается поражением одной или обеих маточных труб, сравнительно быстро (особенно при отсутствии лечения) он переходит с маточной трубы на яичник.
Клиническая картина. Острый С. в современных условиях наблюдается реже, чем раньше, что связано с изменениями свойств микроорганизмов в результате широкого, часто бесконтрольного и неадекватного использования антибиотиков. Он характеризуется болями в низу живота и в области крестца, нередко иррадиирующими в прямую кишку, повышением температуры тела, ухудшением общего состояния больной (слабость, головная боль), дизурическими и гастроинтестинальными расстройствами, изменениями крови (лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ).
При влагалищно-брюшностеночном исследовании обычно определяют увеличенную и резко болезненную маточную трубу (или трубы), одно, или двустороннюю инфильтрацию в области придатков матки, не имеющую четких границ вследствие отечности тканей. В случае начинающегося пельвиоперитонита выявляют локальные симптомы раздражения брюшины (напряжение мышц передней стенки живота, нерезко выраженный симптом Щеткина — Блюмберга), а при скоплении экссудата в прямокишечно-маточном углублении — выбухание и резкую болезненность задней части свода влагалища.
При стихании острого воспалительного процесса в маточных трубах (подострый С.) состояние больной улучшается, боли в низу живота уменьшаются, температура тела снижается до субфебрильной, лейкоцитоз и сдвиг лейкоцитарной формулы влево становятся менее выраженными. При влагалищно-брюшностеночном исследовании придатки матки менее болезненны, имеют более четкие контуры за счет уменьшения экссудации и перифокального отека.
Для хронического С. характерно удовлетворительное общее состояние больной, нормальная температура тела, однако боли в низу живота могут быть довольно стойкими. Показатели гемограммы приближаются к норме. При влагалищно-брюшностеночном исследовании иногда удается пропальпировать утолщенную болезненную маточную трубу (или трубы), подвижность которой ограничена. Хронический С. может протекать с обострениями (рецидивирующий С). которые обычно провоцируются неспецифическими факторами (переутомление, переохлаждение, интеркуррентные инфекции, стресс). Различают два варианта обострений С. Первый вариант (инфекционно-токсический) обычно связан с усилением патогенных свойств возбудителей инфекции или с вторичной инфекцией и характеризуется повышением секреции из половых путей, выраженным экссудативным компонентом воспаления в области придатков матки, значительной болезненностью их при влагалищно-брюшностеночном исследовании, субфебрилитетом, лейкоцитозом и сдвигом лейкоцитарной формулы влево. При втором варианте обострения хронического С. роль микробного фактора минимальна, в клинической картине преобладают симптомы нарушения общего состояния больной (длительное ухудшение самочувствия, неустойчивость настроения повышенная раздражительность); при влагалищно-брюшностеночном исследовании находят плотные, слегка болезненные, несколько увеличенные придатки матки; гемограмма нормальная, лишь в отдельных случаях повышен СОЭ. Этому варианту нередко сопутствуют нарушения нервной, сосудистой и эндокринной систем.
При осложнении С. пиосальпингсом резко ухудшается состояние больной, возникают гектическая лихорадка, частые ознобы, нарастают явления интоксикации (сухой обложенный язык, снижение АД, тахикардия и др.). Пальпация нижних отделов живота резко болезненны отмечаются напряжение мышц передней стенки живота, положительный симптом Щеткина — Блюмберга. При влагалищно-брюшностеночном исследовании обнаруживают значительно увеличенную маточную трубу, смещение которой резко затруднено и болезненно. Нередко при пиосальпингсе наблюдаются явления пельвиоперитонита. При прорыве пиосальпингса в брюшную полость развивается диффузный перитонит.
Клиническая картина гонорейного С. мало отличается от проявлений С неспецифической этиологии, однако при гонорее помимо маточных труб поражаются мочеиспускательный канал, шейка матки, парауретральные ходы, большие железы преддверия влагалища, иногда прямая кишка.
При хламидийной инфекции наряду с сальпингитом наблюдаются уретрит, цервицит, эндометрит. Хламидийный С. протекает скрыто, но со значительными деструктивными изменениями в маточных трубах (пиосальпингс); у женщин, перенесших хламидийный С., нередко возникают бесплодие, трубная беременность. Туберкулезный С. у большинства больных протекает хронически, острые явления наблюдаются только при казеозном процессе.
Диагноз основывается главным образом на данных анамнеза (например, связь заболевания с осложненными родами, абортами, внутриматочным вмешательствами, сменой полового партнера, обострение заболевания под влиянием неспецифических факторов) и клинических проявлениях (боли в низу живота, симптом интоксикации, изменение гемограммы, увеличение, болезненность и ограничение подвижности одной или обеих маточных труб).
Важное значение для установления этиологии С. имеет микроскопическое, микробиологическое и ПЦР исследование содержимого мочеиспускательного канала, влагалища и канала шейки матки. Материал для исследования микрофлоры и определения чувствительности ее к антибиотикам следует брать при первичном обращении больной к гинекологу до начала антибактериальной терапии. При оценке результатов исследования необходимо учитывать, что наиболее близка к микрофлоре маточных труб микрофлора канала шейки матки. Однако в хронической стадии воспаления, особенно при проводимой ранее антибактериальной терапии, микрофлора канала шейки матки сравнительно редко идентична таковой в маточных трубах. При подозрении на гонорею материал для микробиологического исследования берут из наиболее типичных областей локализации инфекции; при хроническом течении С. микробиологическое исследование проводят после провокации (например, прием соленой, острой пищи). Диагноз хламидийного С. подтверждают с помощь серологических исследований и методов, выявляющих хламидии и их антигены в цитоплазме клеток слизистой оболочки канала шейки матки. Больных с подозрением на туберкулезный С. направляют в противотуберкулезный диспансер, где проводится соответствующее обследование. Ультразвуковая диагностика информативна при наличии в области придатков объемных образований. Точное представление о состоянии маточных труб и яичников можно получить только при диагностической лапароскопии.
Лечение острого и подострого С., а также выраженного обострения хронического С. (повышение температуры тела, экссудативный процесс в области придатков матки, лейкоцитоз, повышенная СОЭ) проводится в стационаре. Больные с хроническим С. вне обострения и при обострении без инфекционно-токсического компонента подлежат амбулаторному лечению.
В стационаре назначают лечебно-охранительный режим со строгим постельным режимом, лед на гипогастральную область (по 2 ч с перерывами 30—60 мин в течение 1—2 сут.), щадящую диету. Тщательно следят за деятельностью кишечника и мочевого пузыря. Проводят антибактериальную, дезинтоксикационную, десенсибилизирующую, общеукрепляющую и рассасывающую терапию. Поскольку при остром и подостром С., а также при инфекционно-токсическом варианте обострения хронического С. велика роль микробного фактора, важнейшей в этих случаях является антибактериальная терапия, проводимая с учетом этиологии С. и чувствительности возбудителя инфекции к антибактериальным средствам (в первые сутки пребывания больной в стационаре, когда отсутствуют лабораторные данные о характере возбудителя инфекции и его чувствительности к антибактериальным средствам, назначают антибиотики широкого спектра действия
При выраженных явлениях интоксикации проводят инфузионную терапию. При хроническом С. в период ремиссии и при обострении без инфекционно-токсического компонента антибактериальная терапия показана только в тех случаях, если она не проводилась ранее.
В период ремиссии с целью достижения обезболивающего эффекта и для рассасывания спаек широко используют местные физиотерапевтические процедуры: ультразвук в импульсном режиме излучения, импульсные токи низкой частоты (диадинамические, синусоидальные модулированные, флюктуирующие), магнитное поле высокой или ультравысокой частоты, грязи («трусы», вагинальные тампоны), озокерит, парафин, минеральные воды (сульфидные, хлоридные, натриевые, мышьяковистые) в виде ванн или влагалищных орошений.
Наилучшим методом лечения острого гнойного сальпингита является санационная лапароскопия и дренирование брюшной полости Этот метод позволяет провести хорошую эвакуацию воспалительного экссудата и гноя из очага, удалить механически основную массу инфекционных агентов, подвести антибактериальный препарат непосредственно в очаг воспаления. Дополнительным преимуществом является аэрация брюшной полости, что позволяет более эффективно воздействовать на анаэробных возбудителей, Оперативное лечение при хроническом С. проводят в основном в случае образования сактосальпингса или тубоовариального образования (воспалительного конгломерата, состоящего из маточной грубы и яичника), развития пельвиоперитонита или при недостаточной эффективности консервативной терапии, бесплодии, хронической тазовой боли.
Прогноз для жизни благоприятный. Менее благоприятным считается прогноз для восстановления нарушенной репродуктивной функции (бесплодие).
Профилактика включает борьбу с абортами, предотвращение послеродовых и послеабортных осложнений, тщательный учет противопоказаний при различных внутриматочных вмешательствах , своевременную ликвидацию очагов экстрагенитальной инфекции, эффективное лечение заболеваний органов малого таза.
Сальпингоофори́т (греч. salpinx, salpingos труба + анат. oophoron яичник +-itis; синоним аднексит) воспаление придатков матки (маточных труб и яичников).
Этиология, патогенез и патологическая анатомия. Этиология С. в большинстве случаев такая же, как и сальпингита, т.к. возбудители инфекции проникают в яичник обычно из маточных труб. Значительно реже инфицирование яичника происходит гематогенным путем (при генитальном туберкулезе) или лимфогенным (при заболеваниях соседних органов — червеобразного отростка слепой кишки, прямой кишки). При распространении инфекции из маточной трубы в первую очередь поражается покровный (зародышевый) эпителий яичника, а после овуляции — эпителий и строма лопнувшего фолликула. Морфологические признаки воспаления при хроническом оофорите почти отсутствуют, выражены склеротические процессы и изменения нервных рецепторов, что обусловливает частое возникновение хронических тазовых болей.
При отсутствии лечения процесс постепенно прогрессирует, возникают гидросальпингсы(замкнутая маточная труба, заполненная воспалительным экссудатом), пиосальпингсы(замкнутая маточная труба, заполненная гноем). В дальнейшем яичники спаиваются с маточными трубами, образуя единый воспалительный конгломерат — тубоовариальное образование. Нагноение экссудата сопровождается формированием единой гнойной полости с пиогенной капсулой — тубоовариальный абсцесс. В случае распространения процесса на соседние органы, в воспалительный инфильтрат вовлекаются петли кишечника, мочевой пузырь, большой сальник. При распространении процесса возникает пельвиоперитонит.
У больных хроническим рецидивирующим С. иногда нарушается менструальный цикл. Поражение фолликулов приводит к задержке их развития, деструкции эпителия и яйцеклетки. При очаговом поражении фолликулярного аппарата яичника большая часть фолликулов не подвергается патологическим изменениям и яичники функционируют нормально. В случае диффузного поражения фолликулов, стромы яичника нарушается овариально – менструальный цикл, что проявляется нерегулярными ,более обильными, чем ранее, менструациями. Или, наоборот, редкими и скудными. Эти нарушения могут быть кратковременными (наблюдаются только во время обострения С.) или стойкими, когда нарушение функции яичников сохраняется в течение длительного времени при отсутствии обострений воспалительного процесса в придатках матки.
Сальпингоофорит, особенно при хроническом рецидивирующем течении, нередко сопровождается бесплодием. Бесплодие может быть связано не только с анатомическими и функциональными изменениями маточных труб, но и с нарушениями функции яичников (ановуляция, недостаточность лютеиновой фазы менструального цикла). Такие комбинированные формы бесплодия наиболее трудно поддаются терапии.
Диагноз основывается на данных анамнеза (связь заболевания с началом половой жизни, осложненными родами или абортами, внутриматочными вмешательствами, обострение воспалительного процесса под влиянием неспецифических факторов) и клинических проявлениях заболевания. Установить этиологию С. помогает исследование микрофлоры канала шейки матки, влагалища и мочеиспускательного канала. При сопутствующих нарушениях менструального цикла проводят тесты функциональной диагностики ( измерение базальной температуры, определение симптомов зрачка и натяжения шеечной слизи, подсчет кариопикнотического индекса), гормональные исследования, которые дают возможность определить характер нарушений функции яичников.
Ультразвуковое исследование придатков имеет ограниченное диагностическое значение из-за трудности интерпретации полученных данных. Более ценную информацию этот метод исследования может дать при значительных объемных образованиях в этой области.
Лапароскопия является золотым диагностическим стандартом для уточнения состояния маточных труб и яичников, особенно у пациенток с бесплодие м и хронической тазовой болью.
Дифференциальный диагноз при остром С. и обострении хронического С. обычно проводят с острым аппендицитом, нарушенной трубной беременностью и апоплексией яичника. В ряде случаев при значительном увеличении придатков матки необходимо исключить перекрут ножки кисты или опухоли яичника и эндометриоз яичника.
Хронический С. в случае наличия расширенной маточной трубы в области придатков матки нередко приходится дифференцировать с эндометриозом. Решающее диагностическое значение имеют данные лапароскопии.
Лечение острого, подострого и хронического С. проводят так же, как и соответствующих форм сальпингита. Аналогичными являются и показания к оперативному лечению. При нарушениях менструального цикла у больных хроническим С. в комплекс лечебных мероприятий включают физиотерапию. При гиперэстрогении (ановуляторные циклы) используют электрофорез йода или йода и цинка, радоновые ванны; при гипоэстрогении — воздействие ультразвуком в импульсном режиме или импульсными токами высокой частоты, электрофорез меди.
Прогноз для жизни благоприятный. Менее благоприятен прогноз для выздоровления полного восстановления нарушенной репродуктивной функции.
Профилактика основывается на тех же принципах, что и профилактика сальпингита.
Дифференцировать каждую из гнойных форм процесса практически невозможно и нецелесообразно, так как лечение их принципиально одинаково. Это связано с многообразием повреждающих агентов и факторов, исходных характеристик организма, с изменением биологических свойств возбудителей и появлением новых методов воздействия (антибиотики, химиотерапевтические препараты и др.). Однако в основе всегда лежит необратимый характер воспалительного процесса. Необратимость обусловлена:
- морфологическими изменениями;
- глубиной и тяжестью процесса;
- функциональными нарушениями, при которых единственным и рациональным методом лечения является хирургический.
Консервативное лечение необратимых изменений придатков матки малоперспективно. Если таковое проводится, то оно создает предпосылки для новых рецидивов, усугубления нарушенных обменных процессов, развития тяжелых нарушений функции почек, что увеличивает риск предстоящей операции (невозможность произвести вмешательство в необходимом объеме, реальная возможность травматизации смежных органов и др.).
Пельвиоперитони́т в гинекологии (pelvioperitonitis; анат. pelvis таза перитонит) — воспаление брюшины малого таза у женщин. П. вызывают стафилококки, кишечная палочка, гонококки, анаэробы, хламидии, вирусы, а чаще смешанная флора (в этом случае он протекает тяжелее). П. может возникать на фоне воспалительных заболеваний органов малого таза и развиваться первично. Начало его нередко связано с менструацией, абортом, внутриматочными манипуляциями, сменой полового партнера. В наиболее приемлемой для клиницистов классификации воспалительных процессов брюшины у женщин, предложенной В.С. Маятом и В.Д. Федоровым (1966), П. рассматривается как местный неограниченный перитонит, в отличие от местного ограниченного (тубоовариальный абсцесс, пиовар, пиосальпинкс) и распространенного (диффузный и разлитой перитонит) процессов. Воспаление брюшины сопровождается образованием экссудата. При П., обусловленном кокковой и палочковой флорой, экссудат чаще гнойный, при гонорейном П. — гнойно-геморрагический, при хламидийном и вирусном П. — серозный или серозно-гнойный.
Клиническая картина П. во многом сходна с проявлениями распространенного перитонита. Он характеризуется быстрым подъемом температуры тела, интенсивными болями в низу живота, вздутием живота, положительными симптомами раздражения брюшины, ослаблением перистальтики кишечника. Усиление болей в животе является симптомом начинающейся перфорации гнойных тубоовариальных воспалительных образований. Отмечаются высокая СОЭ и лейкоцитоз, сдвиг лейкоцитарной формулы влево. Наиболее тяжело протекает П., возникший при наличии внутриматочного контрацептива. Для хламидийного П. характерны постепенное нарастание симптомов и тенденция к образованию спаек; несмотря на тяжесть состояния больной, температура тела нередко остается субфебрильной, а СОЭ и лейкоцитоз ниже, чем при процессах, вызванных кокковой флорой. Больные с подозрением на П. подлежат срочной госпитализации.
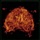
Диагноз П. не труден, хотя распространенность процесса и наличие гнойных образований малого таза без дополнительных исследований можно только предположить. С целью уточнения диагноза, определения степени поражения органов малого таза и взятия экссудата для бактериологического исследования выполняют лапароскопию. Лапароскопическая картина при гнойном П. представлена на рисунке.
Для идентификации возбудителя инфекционного процесса необходимо сразу же при поступлении больной в стационар провести бактериологическое исследование содержимого влагалища и канала шейки матки и серологические исследования. Следует учитывать, что микрофлора нижних отделов полового тракта только в 50% случаев соответствует таковой в маточных трубах и полости малого таза; наиболее достоверно исследование экссудата, полученного при лапароскопии или пункции задней части свода влагалища (при наличии условий и показаний).
В последние годы во всем мире применяют более активную тактику ведения женщин с пельвиоперитонитом, заключающуюся не в расширении показаний к удалению пораженных органов, а в широком использовании лапароскопии, дренирования брюшной полости.
Лапароскопия показана сразу после поступления больной в стационар в случае сомнения в диагнозе, а также через 18—24 ч после начала интенсивной антибактериальной и дезинтоксикационной терапии при отсутствии эффекта от нее. Дренирование брюшной полости рекомендуется, если во время лапароскопии обнаруживают П., развившийся как следствие катарального или гнойного сальпингита. Дренажи и микроирригаторы используют для внутрибрюшных капельных инфузий антимикробных и дезинтоксикационных препаратов и постоянной эвакуации экссудата по типу перитонеального диализа.
Чревосечение необходимо при распространенном перитоните, с формированием осложненных форм, таких, как межкишечные и поддиафрагмальные абсцессы, гнойный оментит – тотальное гнойное поражение большого сальника. Возможен переход к чревосечению от лапароскопии при отсутствии технических условий для выполнения адекватной ревизии и объема операции . Объем оперативного вмешательства зависит от степени распространения воспалительного процесса, наличия пиосальпинкса или тубоовариального абсцесса и сопутствующей патологии шейки и тела матки, яичников. При одностороннем гнойном воспалительном образовании маточных труб и яичников его удаляют, при двусторонних гнойных тубоовариальных образованиях выполняют надвлагалищную ампутацию матки с придатками. Экстирпация матки с придатками показана при развитии П. на фоне наличия внутриматочного контрацептива, после аборта, внутриматочных вмешательств (гистероскопия, выскабливание слизистой оболочки матки), а также после родов. В тех случаях, когда яичники не вовлечены в патологический процесс, их можно не удалять. После операции проводят дренирование брюшной полости в сочетании с кольпотомией для эвакуации экссудата.
Лекарственная терапия включает в первую очередь назначение антибактериальных средств с учетом чувствительности к ним возбудителей инфекции. Поскольку почти всегда Л. вызывается смешанной флорой, антибиотики подбирают так, чтобы воздействовать на весь спектр возбудителей инфекции. Инфузионная терапия включает введение соле6вых растворов, препаратов калия, янтарной кислоты. Обязательным компонентом лекарственной терапии являются иммуномодуляторы; антигистаминные средства. Прогноз при своевременном и адекватном лечении благоприятный. Чтобы улучшить результат лечения и снизить частоту рецидивов воспалительного процесса в брюшине малого таза, не следует стремиться к уменьшению длительности пребывания больных в стационаре. Эффективность лечения увеличивается при активном ведении больных П. с применением лапароскопии и дренирования, о чем свидетельствует, в частности, бо́льшая частота наступления беременности (примерно в 3 раза) у женщин, лечившихся с использованием перечисленных методов, по сравнению с женщинами, получавшими консервативную терапию.
Профилактика включает раннюю диагностику и рациональное лечение гинекологических заболеваний, предупреждение и своевременное лечение осложнений, возникающих в связи с родами и абортами.
Пациентки, перенёсшие оперативные вмешательства по поводу нагноительных процессов половых органов, требуют дальнейшего диспансерного наблюдения.. Пациентки с нереализованной детородной функцией, перенесшие тубэктомию, по окончании постгоспитальной реабилитации могут быть направлены на ЭКО. Дальнейшая противорецидивная терапия требуется женщинам с односторонней аднексэктомией (или сальпингэктомией) как восстановительная терапия, включающая физиотерапию, санаторнокурортное лечение, гормональную коррекцию овариальноменструальной функции.